Фарматека №16 (349) / 2017
Фиксированные комбинации в терапии сахарного диабета 2 типа: путь к достижению эффективного контроля гликемии
Кафедра эндокринологии и диабетологии ФГБОУ ВО МГМСУ им. А.И. Евдокимова Минздрава России, Москва
В статье представлен обзор современных подходов к терапии сахарного диабета 2 типа (СД2). Подробно рассмотрен алгоритм выбора сахароснижающей терапии, согласно Российскому Алгоритму специализированной медицинской помощи больным СД. Отмечено, что в соответствии с накопленным современным клиническим опытом сахаронижающая монотерапия обычно эффективна первые несколько лет заболевания, в большинстве случаев СД2 для достижения и удержания желаемого уровня глюкозы в крови необходимо использование комбинаций различных сахароснижающих средств. Сделан вывод о том, что современные фиксированные комбинации сахароснижающих средств являются неотъемлемой частью фармакотерапии СД2.
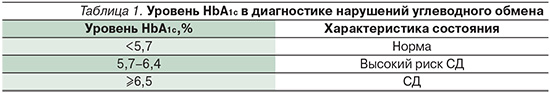
Сахарный диабет (СД) является глобальной медико-социальной проблемой современности в силу стремительного роста численности больных во всем мире и тяжелых последствий заболевания для пациента. Более 90% случаев приходится на СД 2 типа (СД2). По данным исследования Nation, общее число больных СД в России составляет 5,4% населения страны [1]. Масштабность проблемы тем более значительна, поскольку более половины людей с СД2 не знают о наличии у них заболевания и почти одна пятая населения России находится в стадии преддиабета. Ввиду этого обследование на СД2 должно предусматриваться для популяций высокого риска. С 2011 г. для диагностики СД2 одобрено использование уровня гликированного гемоглобина (HbA1c) в качестве интегрального показателя, который отражает средний уровень гликемии за предшествовавшие 2–3 мессяца (табл. 1).
Современная стратегия сахароснижающей терапии направлена на предупреждение прогрессирования заболевания и развития хронических осложнений, ведущей причиной чего является глюкозотоксичность [2]. Следует помнить, что при впервые выявленном СД2 осложнения наблюдаются практически у половины больных.
В частности, по данным исследования CODE-2 (Cost of Diabetes in Europe – Type 2), изучавшего распространенность различных хронических осложнений у больных СД2, осложнения имели 59% обследованных, причем у 23% было два, а у 3% – три осложнения и более [3].
Основными причинами ранней инвалидизации и высокой смертности больных СД2 являются сосудистые осложнения, а главной причиной смерти – макрососудистые осложнения, такие как инфаркт миокарда, хроническая сердечная недостаточность, мозговой инсульт и др. О связи между гипергликемией и сердечно-сосудистой патологией хорошо известно [4, 5]. Пациенты с СД2 подвержены высокому риску возникновения серьезных неблагоприятных сердечно-сосудистых событий, этот риск примерно вдвое выше, чем у пациентов без диабета [6]. Высокий риск развития сердечно-сосудистых катастроф уже имеют пациенты с преддиабетом [7].
Хроническая гипергликемия как ведущий фактор развития диабетических осложнений требует оптимального лечения с достижением целевых метаболических показателей с момента диагностики заболевания [2, 7]. Успехи в области диабетологии, достигнутые в последние годы, в значительной мере обусловлены внедрением в клиническую практику современных алгоритмов ведения пациентов с СД, в которых приоритетом в выборе терапевтических средств является эффективность сахароснижающего действия препаратов при их безопасности для пациентов [8]. Согласно Российскому Алгоритму специализированной медицинской помощи больным СД, предлагается старт интенсификации сахароснижающей терапии в зависимости от исходного уровня HbA1c с поэтапным включением сахароснижающих средств. В Российских алгоритмах четко определен индивидуальный целевой показатель важнейшего параметра метаболического контроля – HbA1c (табл. 2): рекомендуется поддерживать уровень этого показателя на индивидуально выбранном уровне, ориентируясь на возраст, ожидаемую продолжительность жизни, наличие тяжелых осложнений и риска развития тяжелых гипогликемических состояний. Изменение терапии при недостаточной ее эффективности на каждом этапе рекомендуется осуществлять не позже, чем через 6 месяцев от начала лечения, а в случае ухудшения самочувствия пациента – раньше. В современных алгоритмах ведения пациента с СД2 освещается необходимость коррекции модифицируемых факторов риска с помощью антигипертензивной, гиполипидемической и антикоагулятной терапии, отказа от курения.
Прежде чем переходить к вопросам фармакотерапии СД2, следует подчеркнуть важность немедикаментозных подходов к лечению и проведения регулярного самоконтроля гликемии (СКГ), без которых любая фармакотерапия будет неэффективной. Рекомендации по диетотерапии СД2 включают следующие принципы: энергетическая ценность пищи, поддерживающая массу тела близкой к идеальной, а в случае избыточного веса ограничение калорийности рациона с целью умеренного снижения массы тела. При этом клинически значимое снижение массы тела составляет 5% от величины исходной. Процесс снижения массы тела должен контролироваться врачом, что особенно актуально для пожилых пациентов. Предусматривается максимальное ограничение жиров (животного происхождения), легкоусвояемых углеводов и умеренное потребление сложных углеводов. Полезным является включение в рацион полиненасыщенных жиров в качестве антиатерогенного средства, также необходимо снижение потребления холестерина (менее 300 мг в день) и повышение употребления продуктов с высоким содержанием пищевых волокон, сокращение приема алкоголя (менее 30 г в день).
Одновременно с изменением питания должны проводиться мероприятия, направленные на повышение двигательной активности. Физические нагрузки как уменьшают выраженность инсулинорезистентности, так и стимулируют утилизацию глюкозы инсулиннезависимыми тканями, в которых индуцированное упражнениями увеличение потребления глюкозы не зависит от действия инсулина. Физическая н...












