Фарматека №16 (210) / 2010
Инсулинотерапия сахарного диабета типа 2: возможности выбора и индивидуальный подход
Сахарный диабет типа 2 (СД2) опасен хроническими осложнениями, приводящими к высокой частоте инвалидизации и снижению качества жизни. Предотвращение сосудистых осложнений диабета – важная задача современной медицины. Большое значение в этом плане приобретают результаты исследований, касающихся целевых значений контроля гликемии при СД2. Оптимальный механизм, темп и степень снижения уровня гликированного гемоглобина у разных категорий пациентов могут быть различными. Раннее и обоснованное назначение инсулина, своевременная титрация его дозы являются решающими факторами в длительном поддержании целевых уровней гликемии у больных СД2 и открывают широкие возможности достижения основных целей лечения СД – поддержания долгосрочного метаболического контроля и предотвращения или отсрочки сосудистых осложнений.
Сахарный диабет типа 2 (СД2) является хроническим прогрессирующим заболеванием, распространенность которого растет эпидемическими темпами. Несмотря на значительные возможности современной фармакотерапии этого заболевания, нерешенными остаются многие проблемы, связанные в первую очередь с достижением целевого метаболического контроля. Следует признать, что в России, как и во многих других странах, 2/3 пациентов с СД2 не достигают рекомендованных целей терапии [1, 2]. Ясно, что эффективное лечение гипергликемии – основного фактора развития диабетических осложнений – чрезвычайно важный вопрос с учетом повсеместного стремительного увеличения числа больных СД, их преждевременной инвалидизации и высокой смертности от сосудистых осложнений, частоту которых можно существенно сократить за счет достижения гликемии, близкой к нормальному уровню. К сожалению, при СД2 риск сердечно-сосудистых заболеваний и смертность в 2–5 раз превышают популяционные показатели, причем у этой категории пациентов 80 % смертельных исходов обусловлены кардиоваскулярной патологией [3]. Риск смертельного исхода у пациентов с ишемической болезнью сердца (ИБС) без инфаркта миокарда в анамнезе, страдающих СД2, такой же, как у больных, уже перенесших инфаркт.
Эффективное лечение гипергликемии необходимо проводить с самого начала заболевания в течение всей жизни пациента, т. к. к моменту постановки диагноза СД2 у половины больных уже выявляются два и более его осложнений [4]. Острота проблемы нарастает, поскольку велики экономические последствия, обусловленные сосудистыми осложнениями диабета, развитие которых в среднем удорожает лечение в 3–10 раз [1] (табл. 1).
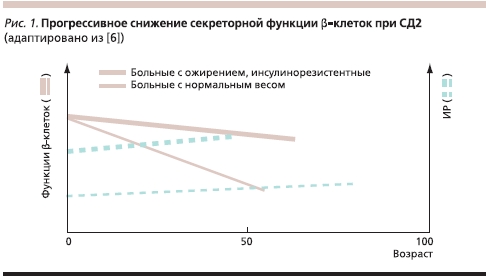
Осознание необходимости срочного подбора эффективного и быстрообеспечивающего результат лечения основано в первую очередь на современном понимании патофизиологии СД2 – непрерывно прогрессирующего заболевания с прогредиентным ухудшением показателей гликемии. В развитии СД2 имеют значение два фундаментальных патофизиологических механизма: прогрессирующее нарушение функции β-клеток и инсулинорезистентность (ИР) различной степени выраженности. При манифестации СД секреция инсулина в среднем снижается на 50 %, чувствительность к инсулину – на 70 % [5, 6]. В дальнейшем функция β-клеток ухудшается примерно на 4–6 % в год от момента установления диагноза; периферическая чувствительность к инсулину остается относительно сохранной, что определяет необходимость выбора оптимальной терапии на каждом этапе развития заболевания (рис. 1). Важно подчеркнуть, что успех любого варианта терапии СД2 зависит от остаточной функции β-клеток.
В настоящее время значимость обеспечения гликемического контроля в эффективном лечении СД2 и профилактике его осложнений неопровержима.
В реальной клинической практике врачей интересуют ответы на ряд принципиальных вопросов, касающихся повышения эффективности лечения и улучшения прогноза пациентов:
• до какого предела следует снижать уровень гликированного гемоглобина (HbA1c) у различных категорий пациентов (с учетом его нормативных показателей у лиц без нарушения углеводного обмена);
• какая величина HbA1с будет соответствовать наименьшему риску микро- и макрососудистых осложнений СД2;
• каковы преимущества более жесткого гликемического контроля (HbA1c < 6,5 %) и безопасен ли он в сравнении со стандартным лечением?
Изменив и расширив наши представления о природе, эволюции и последствиях СД2, результаты ключевых клинических исследований (UKPDS, STENO–2, ACCORD, VADT и ADVANCE) внесли важный вклад в понимание и решение проблем ведения больных СД2. Результаты этих исследований заслуживают пристального внимания и должны стать частью повседневной клинической практики.
Напомним, что исследование UKPDS, в котором принимали участие пациенты с впервые выявленным СД2 без тяжелых осложнений, убедительно продемонстрировало достоверные преимущества жесткого и непрерывного контроля гликемии с обеспечением близких к нормальным показателей как надежного метода профилактики хронических диабетических осложнений [7, 8]. В ходе исследования отмечено, что риск макро- и микрососудистых осложнений был ниже именно у тех пациентов, которые более тщательно контролировали гликемию, причем любое снижение уровня HbA1c способствовало уменьшению сосудистого риска. Согласно результатам долговременного наблюдения (20 лет) за пациентами, участвовавшими в UKPDS, лица, изначально получавшие интенсивную сахароснижающую терапию, имели более низкие показатели сердечно-сосудистой смертности по сравнению с больными, у которых применялся стандартный терапевтический подход [9]. Иначе говоря, у пациентов с СД2 без тяжелых осложнений и с достаточно большой ожидаемой продолжительностью жизни отдаленные положительные эффекты интенсивной терапии явно перевешивают риск ее неблагоприятных последствий.
В отличие от Британского проспективного исследования диабета в других работах участвовали пациенты со средней длительностью заболевания 8–10 лет и факторами риска развития серде...












