Урология №2 / 2021
Кишечная и аппендикулярная реконструкция мочеточников
1) Кафедра урологии ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И. И. Мечникова» МЗ РФ (зав. – проф. Б. К. Комяков), Санкт-Петербург, Россия; 2) СПбГБУЗ «Городская многопрофильная больница № 2» (главный врач – проф. В. А. Волчков) Санкт-Петербург, Россия
Цель исследования: представить технические особенности и результаты кишечной и аппендикулярной пластики мочеточников.
Материалы и методы. С 1998 по 2020 г. в нашей клинике кишечная и аппендикулярная реконструкция мочеточников была выполнена 196 пациентам в возрасте от 18 до 77 лет (средний возраст – 49,5±1,2 года). Женщин было 123 (62,8%). Наиболее частыми показаниями к операциям были осложнения открытых и эндоскопических вмешательств на мочеточниках, последствия лучевой терапии и ятрогенные травмы мочеточников при гинекологических и хирургических операциях (81,6%). У 165 (84,2%) пациентов замещение проведено сегментом подвздошной кишки, у 4 (2,0%) – сегментом толстой кишки и у 27 (13,8%) – червеобразным отростком. Односторонняя илеоуретеропластика выполнена в 131 (79,4%) наблюдении, двусторонняя – в 34 (26,6%). Частичное замещение мочеточников осуществлено в 107 (81,7%) случаях, полное – в 24 (18,3%). Лапароскопическим доступом кишечная и аппендикулярная пластика мочеточников проведена 44 (22,4%) пациентам, робот-ассистированным – 2 (1,0%).
Результаты. Ранние послеоперационные осложнения отмечены в 17 (8,7%) случаях. Наиболее тяжелыми из них были острая кишечная непроходимость, несостоятельность мочекишечных анастомозов, некроз илеотрансплантата и кровотечение – 10 (5,1%) пациентов. Все они повторно оперированы. Летальных исходов не было. Поздние послеоперационные осложнения развились у 24 (14,3%) прооперированных.
Заключение. На сегодняшний день наша клиника имеет наибольший в мире опыт кишечной и аппендикулярной реконструкции мочеточников, включающий оригинальные технические решения, подтвержденные 5 патентами на изобретения. Минимальное число послеоперационных осложнений, отсутствие летальных исходов и хорошие отдаленные результаты операций служат основанием для внедрения илео- и аппендикоуретеропластики в клиническую практику.
Введение. Восстановление проходимости верхних мочевыводящих путей (МВП) при их обширных повреждениях, стриктурах и облитерациях остается одним из самых сложных разделов оперативной урологии. Значительные дефекты мочеточников образуются после их ятрогенных повреждений при операциях на органах малого таза и брюшной полости, осложнений открытых и эндокопических операций на верхних МВП, вследствие применения лучевой терапии, а также при мочекаменной болезни, туберкулезе, ретроперитонеальном фиброзе, новообразованиях и др. [1–3]. Данной категории больных требуется полное или частичное замещение мочеточников с использованием аутотрансплантатов. Как показало время, не увенчались успехом попытки уретеропластики синтетическими материалами, свободными лиофилизированными артериями, аутовенами, фаллопиевыми трубами, участками твердой мозговой оболочки, брюшиной, слизистой из внутренней поверхности щеки и др. Использование всех этих трансплантатов и тканей не имеет перспектив для реконструкции мочеточника, так как, в отличие от него, они не способны к сократительным движениям и их включение в мочевой тракт неизменно приводит к гидронефрозу. В результате длительного пути, пройденного экспериментаторами и клиницистами в поисках материала для замещения МВП, наиболее подходящими оказались сегменты желудочно-кишечного тракта, прежде всего тонкая кишка, наиболее близкая к мочеточнику по строению стенки и способная к сократительной деятельности [4–7].
Считается, что первую кишечную пластику мочеточника выполнил J. Schoemaker, который в самом начале прошлого века неоднократно оперировал больную, страдавшую микроцистисом. Стараясь избавить ее от мучительных частых мочеиспусканий, он вывел ей мочеточник единственной почки на кожу, при этом используя изолированный сегмент тонкой кишки, т.е. выполнил уретероилеокутанеостомию. Спустя некоторое время, уже стремясь устранить мочевой свищ, он пересадил дистальный конец кишечного сегмента с кожной поверхности в мочевой пузырь (МП), в результате тазовый отдел мочеточника стал представлен участком подвздошной кишки. Впервые же целенаправленно заместил нижнюю половину левого мочеточника сегментом подвздошной кишки R. Nissen в 1932 г. у больного с двусторонним уретеролитиазом, стриктурами и мочеточниково-кожным свищом. И только через 8 лет (в 1940 г.), убедившись в хороших функциональных результатах такого подхода, он опубликовал это наблюдение. В дальнейшем наибольший вклад в развитие кишечной пластики мочеточников внесли W. E. Goodwin, R. Küss, J. Kucera, Ф. А. Клепиков, В. С. Карпенко, А. П. Фрумкин и Д. В. Кан [1].
Одной из редких операций считается реконструкция мочеточника червеобразным отростком. Впервые в 1959 г. ее выполнил R. Küss. С тех пор в мировой литературе описано несколько десятков единичных наблюдений подобного использования аппендикса [8].
За последние годы тонкокишечную и аппендикулярную пластику мочеточников по возможности стали проводить эндовидеохирургическим методом [9, 10]. Тем не менее эти операции при всех способах их выполнения не получили широкого распространения и за более чем столетний период только две клиники в мире, имея опыт 131 и 155 илеоуретеропластик, приблизились к нашим показателям количества выполненных таких оперативных вмешательств [11, 12].
Цель исследования: представить технические особенности и результаты кишечной и аппендикулярной пластики мочеточников.
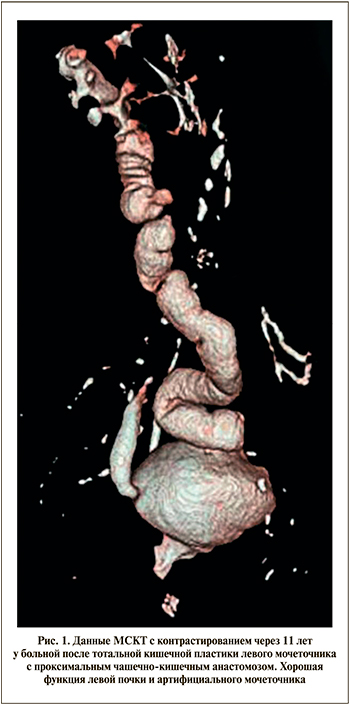 Материалы и методы. С 1998 по 2020 г. в нашей клинике кишечная и аппендикулярная пластика мочеточников была выполнена 196 пациентам в возврате от 18 до 77 лет (средний возраст – 49,5±1,2 года). Мужчин было 73 (37,2%), женщин – 123 (62,8%). Показаниями к операциям оказались протяженные дефекты, сужения и облитерации мочеточников, наиболее частыми причинами возникновения которых стали осложнения открытых и эндоскопических операций на мочеточниках (34,7%), последствия лучевой терапии (26,0%) и их ятрогенные травмы при гинекологических и хирургических операциях (20,9%). Реже показаниями служили обструктивный мегауретер (6,1%), болезнь Ормонда (6,1%), осложнения ортотопической цистопластики (3,6%) и прочие (2,6%).
Материалы и методы. С 1998 по 2020 г. в нашей клинике кишечная и аппендикулярная пластика мочеточников была выполнена 196 пациентам в возврате от 18 до 77 лет (средний возраст – 49,5±1,2 года). Мужчин было 73 (37,2%), женщин – 123 (62,8%). Показаниями к операциям оказались протяженные дефекты, сужения и облитерации мочеточников, наиболее частыми причинами возникновения которых стали осложнения открытых и эндоскопических операций на мочеточниках (34,7%), последствия лучевой терапии (26,0%) и их ятрогенные травмы при гинекологических и хирургических операциях (20,9%). Реже показаниями служили обструктивный мегауретер (6,1%), болезнь Ормонда (6,1%), осложнения ортотопической цистопластики (3,6%) и прочие (2,6%).
Замещение мочеточников 165 (84,2%) больным проведено сегментами подвздошной кишки, 4 (2,0%) – сегментами толстой кишки и 27 (13,8%) – червеобразным отростком. Эти данные представлены в таблице. В большинстве случаев для уретеропластики использовали подвздошную кишку. Илеотрансплантаты всегда располагали внутрибрюшинно, как правило, изоперистальтически (95,8%) и лишь в 4,2% случаев антиперистальтически. Длина взятого кишечного участка варьировалась от 3 см при пластике по Yang–Monti до 100 см при тотальном замещении обоих мочеточника и МП. Односторонняя илеоуретеропластика проведена 131 (79,4%) пациентам, из них 66 – слева; двусторонняя – 34 (26,6%) пациентам.
Частичное замещение мочеточников при односторонней пластике осуществлено в 1...












