Фарматека №9 (302) / 2015
Дисциркуляторная энцефалопатия: клиника, диагностика и возможности терапии
ГБОУ ВПО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава России, Москва
В статье приведены основные клинические и неврологические признаки дисциркуляторной энцефалопатии (ДЭ). Рассматриваютсяподходы к лечению ДЭ, направленные на коррекцию факторов риска ее развития, улучшение кровоснабжения мозга и его метаболизма.
Дисциркуляторная энцефалопатия (ДЭ) – синдром, включающий комплекс субъективных и объективных признаков, возникающих вследствие хронической недостаточности кровоснабжения мозга, который характеризуется постепенно нарастающими изменениями симптоматики и структурными изменениями головного мозга.
Довольно часто в качестве синонимов ДЭ используют такие термины, как хроническая ишемия мозга, церебральный атеросклероз, гипертензивная энцефалопатия, сосудистая деменция и прочие.
ДЭ является не самостоятельным заболеванием, а проявлением чаще всего таких заболеваний, как артериальная гипертензия (АГ), атеросклероз или их сочетание. Сахарный диабет, сердечная недостаточность также могут вносить неблагоприятный вклад в развитие и течение ДЭ.
При ишемии/гипоксии мозга прежде всего нарушается структурно-функциональное взаимодействие между нейронами и питающими их сосудами, следствием чего является развитие дисфункции «нейроваскулярной единицы», объединяющей астроциты, нейроны, глиальные клетки, перициты, эндотелиоциты и другие клетки мелких сосудов. В основе подобных изменений лежат поражение базальной мембраны, увеличение ее проницаемости, повреждение эндотелиальных клеток и разрушение межэндотелиальных связей, активация внеклеточных металлопротеиназ. Важную роль в этих процессах играют радикалы кислорода, продуцируемые клетками сосудов и нейронами. В результате взаимодействия супероксид-аниона с оксидом азота биодоступность последнего снижается, сужается просвет сосудов, увеличивается их сопротивление, уменьшается кровоток, усиливается ишемия. Образовавшийся пероксинитрит оказывает цитотоксическое воздействие на нейроны, клетки микроокружения, эндотелиальные клетки. Это приводит к нарушению ауторегуляции мозгового кровообращения и регуляции проницаемости гематоэнцефалического барьера. Экстравазация компонентов плазмы крови в стенку сосудов, а также прилегающие области головного мозга вызывает утолщение и дезинтеграцию стенки мелких мозговых сосудов (артерий и артериол), периваскулярный отек и поражение белого вещества мозга. Микроангиопатия приводит к диффузному или многоочаговому поражению головного мозга. В результате повреждения проводящих путей в белом веществе головного мозга происходит разобщение корковых (особенно лобных) и подкорковых структур, что обусловливает нарушение двигательных и психических функций.
Таким образом, именно нарушению межклеточного взаимодействия нейроваскулярных единиц приписывают основную роль в развитии патологических изменений при ДЭ. Диагностические трудности в начале заболевания обусловлены неспецифическими жалобами и малозначимыми объективными признаками.
В дальнейшем по мере прогрессирования заболевания признаки становятся более отчетливыми и при инструментальном обследовании выявляются более грубые признаки структурного поражения головного мозга. Следует помнить, что появление даже первых жалоб и выявление нарушений координации, неравномерности сухожильных рефлексов, признаков орального автоматизма при наличии АГ и атеросклероза сосудов головного мозга могут быть ранним проявлением ДЭ, что требует проведения соответствующих терапевтических мероприятий.
Выделяют три стадии в течении ДЭ:
- I – легкую или умеренную (стадия компенсации);
- II – выраженную (стадия субкомпенсации);
- III – резко выраженную (стадия декомпенсации).
При I стадии заболевания больные могут предъявлять жалобы на головную боль, головокружение, шум в ушах, что часто встречается и у пациентов, страдающих АГ и без признаков энцефалопатии. Однако головная боль при ДЭ не имеет четкой взаимосвязи с изменением артериального давления (АД). Характерны астенические жалобы (снижение работоспособности, повышенная утомляемость, нарушения сна). Появляются легкие когнитивно-мнестические нарушения: снижение оперативной памяти, способности запоминать и выполнять некоторые действия бытового характера, не связанные с профессиональной деятельностью. Возникает раздражительность, может развиваться депрессия. При этом симптомы часто усиливаются после напряженной или длительной работы к вечеру и проходят после отдыха. Как уже упоминалось, при неврологическом обследовании могут выявляться легкие расстройства, в частности глазодвигательных рефлексов, нарушение координации, неравномерность сухожильных рефлексов, признаки орального автоматизма.
Во II стадии заболевания количество и выраженность жалоб уменьшаются и неврологическая симптоматика становится отчетливо выраженной. Для этой стадии характерны нарушения двигательной активности: движения становятся маловыразительными, замедленными, нарушается их координация, появляется мелкоразмашистый тремор. Доминирующие неврологические синдромы: пирамидный, дискоординаторный, амиостатический. Нарастают когнитивные нарушения.
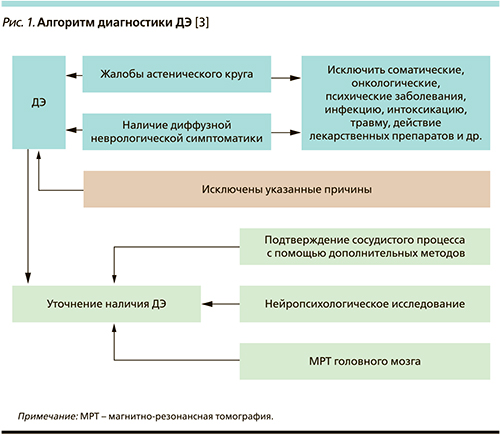
При III стадии объективная неврологическая симптоматика преобладает над субъектив...












