Фарматека №8 (361) / 2018
Фармакотерапия бронхиальной астмы: современное состояние и перспективы развития
Кафедра пульмонологии Северо-Западного государственного медицинского университета им. И.И. Мечникова,
Санкт-Петербург, Россия
В статье обсуждаются современные представления о лечении бронхиальной астмы, одного из самых распространенных
и социально значимых заболеваний в мире. Рассматриваются вопросы лечения заболевания на различных ступенях терапии и длительного ведения пациентов. Приводятся основные группы лекарственных препаратов, рекомендованных в настоящее время для ведения больных бронхиальной астмой при ее стабильном течении. Рассматриваются ближайшие перспективы совершенствования фармакотерапии этого заболевания.
Бронхиальная астма (БА) – одно из самых частых респираторных заболеваний, которым в мире страдают около 360 млн людей. Она существенно снижает качество жизни пациентов, имеет высокую стоимость лечения, ежегодно становясь причиной смерти 400 тыс. больных в мире [1]. Ведение пациентов с БА регламентируется глобальной инициативой по БА (GINA – Global Initiative for Asthma) и Национальными российскими клиническими рекомендациями [2, 3].
В связи с появлением новых знаний об особенностях развития и течения БА в последнее время появляются новые группы препаратов, пересматриваются устоявшиеся схемы ведения пациентов, разрабатываются критерии оценки объема и режима необходимой терапии. В настоящей статье обсуждается терапия БА стабильного течения и перспективы ее развития.
Тяжесть и контроль БА
Выбор лечения в настоящее время определяется степенью тяжести БА, достижением ее контроля и фенотипом заболевания.
Тяжесть астмы ранее определялась на основании выраженности клинической картины и показателей функции легких до начала терапии. Как недостаток этого определения – оно не учитывало особенностей течения заболевания у пациентов, получавших лечение.
В настоящее время в международных и национальных рекомендациях тяжесть течения БА оценивается с учетом объема проводимой терапии, необходимого для достижения контроля (табл. 1).
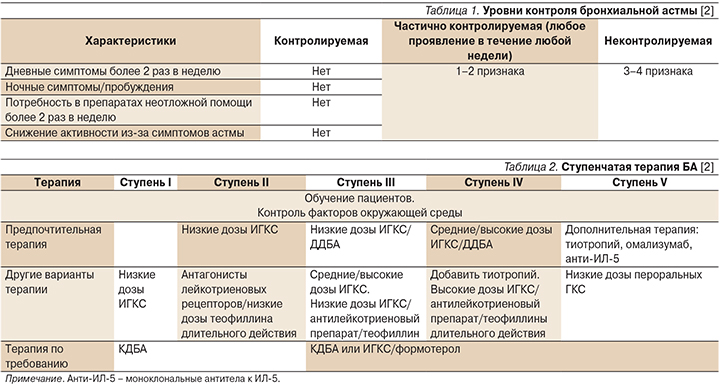
Сегодня выделяют три степени тяжести течения БА у больных, получающих лечение [2].
- Легкая астма: контроль достигается при использовании низких доз ингаляционных глюкокортикостероидов (ИГКС), антилейкотриеновых препаратов или β2-адреномиметиков короткого действия (КДБА).
- Астма средней тяжести: достижение контроля возможно при использовании низких доз ИГКС и β2-адреномиметиков длительного действия (ДДБА).
- Тяжелая астма для лечения требует 4–5 ступеней GINA (высокие дозы ИГКС совместно с ДДБА или антилейкотриеновыми препаратами/теофиллином) в предыдущий год или применения системных ГКС≥50% времени предыдущего года для достижения и сохранения контроля или которая остается неконтролируемой, несмотря на эту терапию [4].
Основные цели ведения пациентов с БА – это достижение и поддержание хорошего контроля симптомов болезни в течение длительного времени, профилактика обострений, улучшение функционального состояния легких.
Оценка контроля осуществляется путем оценки двух составляющих – контроля симптомов и определения риска будущих обострений, который зависит от многих факторов, в т.ч. дисциплины пациента, правильной техники приема ингаляционных препаратов, сопутствующих заболеваний, степени тяжести бронхиальной обструкции.
Показано, что достижение контроля возможно при адекватной терапии большинства пациентов. Для оценки контроля астмы в реальной клинической практике рекомендуется использовать специальные вопросники: АСТ (Asthma Control Test) и ACQ-5 (Asthma Control Questionnaire), позволяющих быстро и точно оценивать состояние больных врачами первичного звена и специалистами.
К факторам риска обострений или плохого контроля относятся высокая потребность в использовании бронхолитиков короткого действия, неправильное или недостаточное использование ИГКС, низкие показатели функции легких (объем форсированного выдоха за 1-ю секунду – ОФВ1<60%), высокая степень бронхиальной гиперреактивности, значимые психологические и социально-экономические проблемы, воздействие поллютантов и этиологически значимых аллергенов, курение, серьезные сопутствующие заболевания, эозинофилия крови и/или мокроты, высокий уровень оксида азота в выдыхаемом воздухе, беременность, интенсивная терапия по поводу обострения астмы в анамнезе, одно и более тяжелых обострений астмы за последние 12 месяцев [2].
Хорошо известно, что БА является гетерогенным заболеванием. Выделение особых групп пациентов по демографическим, клиническим, патофизиологическим принципам лежит в основе концепции фенотипов. В нашей стране это нашло отражение в классификациях БА, предложенных А.Д. Адо, П.К. Булатовым и Г.Б. Федосеевым [5].
В международных согласительных документах предложено выделять следующие фенотипы БА [2]:
- Аллергическая.
- Неаллергическая.
- Поздняя.
- С фиксированной бронхиальной обструкцией.
- С ожирением.
В настоящее время фенотипирование пациентов приобретает большое значение при назначении биологической терапии при тяжелой БА.
Ведение больных БА
Программа лечения пациентов включает установление партнерских отношений между больным и врачом, обучение, выявление и устранение факторов риска развития обострений, оценка и достижение контроля БА, лечение обострений, терапию особых случаев астмы (беременность, аспириновая астма и др.) и сопутствующих заболеваний.
Обучение служит важнейшим условием для установления партнерских отношений между врачом и пациентом, повышающим их приверженность лечению.
Устранение факторов риска развития обострений (аллергенов, инфекции, лекарственных препаратов, поллютантов и др.) и леч...












