Вестник Российского общества урологов №3 / 2019
Клинические рекомендации «Мужское бесплодие»: готовность к внедрению в клиническую практику
В 2019 г. по поручению главного внештатного уролога Минздрава проф. Д.Ю. Пушкаря под эгидой Российского общества урологов группой экспертов были разработаны и прошли согласование в отделе стандартизации Минздрава РФ клинические рекомендации (КР) «Мужское бесплодие». В отличие от аналогичных документов, которые были подготовлены Европейской ассоциацией урологов и Российским обществом урологов и ранее опубликованы в профильных журналах, новая версия КР разработана в соответствии с методическими рекомендациями Минздрава, согласно которым все сформулированные положения необходимо оценивать по уровню достоверности доказательств и уровню убедительности рекомендаций. Такой подход позволяет использовать КР для подбора оптимальной стратегии ведения пациентов, повышения квалификации врачей и создания стандартов оснащения, а также для проведения экспертизы качества оказанной медицинской помощи. В связи с этим на этапе общественного обсуждения КР следует максимально широко информировать врачей о содержащихся в них положениях и при появлении предложений вносить соответствующие поправки. Такой подход позволит после утверждения КР научно-практическим советом Минздрава облегчить внедрение рекомендаций в клиническую практику и снизить вероятность появления врачебных ошибок. С этой целью была подготовлена настоящая статья.
 Текст КР «Мужское бесплодие» подготовлен междисциплинарной рабочей группой, в которую вошли 19 специалистов в области урологии и андрологии, акушерства и гинекологии, эндокринологии, генетики, организации здравоохранения: Ахвледиани Н.Д., Аполихин О.И., Бабенко А.Ю., Боголюбов С.В., Божедомов В.А., Виноградов И.В., Газимиев М-С.А., Гамидов С.И., Ефремов Е.А., Жуков О.Б., Епанчинцева Е.А., Камалов А.А., Кинунен А.А., Коган М.И., Корнеев И.А., Корсак В.С., Красняк С.С., Моисеева И.В., Петрищев В.С. В нем представлены ключевые термины и определения, дана краткая информация об этиологии, патогенезе, эпидемиологии, классификации и клинической картине мужского бесплодия. На основе доказательной медицины сформулированы положения по диагностике и лечению, а также определены критерии оценки качества медицинской помощи.
Текст КР «Мужское бесплодие» подготовлен междисциплинарной рабочей группой, в которую вошли 19 специалистов в области урологии и андрологии, акушерства и гинекологии, эндокринологии, генетики, организации здравоохранения: Ахвледиани Н.Д., Аполихин О.И., Бабенко А.Ю., Боголюбов С.В., Божедомов В.А., Виноградов И.В., Газимиев М-С.А., Гамидов С.И., Ефремов Е.А., Жуков О.Б., Епанчинцева Е.А., Камалов А.А., Кинунен А.А., Коган М.И., Корнеев И.А., Корсак В.С., Красняк С.С., Моисеева И.В., Петрищев В.С. В нем представлены ключевые термины и определения, дана краткая информация об этиологии, патогенезе, эпидемиологии, классификации и клинической картине мужского бесплодия. На основе доказательной медицины сформулированы положения по диагностике и лечению, а также определены критерии оценки качества медицинской помощи.
При определении бесплодия эксперты пришли к заключению о целесообразности использования формулировки Международного глоссария 2017 г. [1], согласно которому бесплодием считают заболевание, характеризующееся невозможностью достичь беременности после 12 месяцев регулярной половой жизни без контрацепции вследствие нарушения способности субъекта к репродукции либо индивидуальной, либо совместно с его/ее партнером. Такое определение позволило далее в тексте рекомендаций рекомендовать проведение одновременного обследования мужчин и женщин, состоящих в бесплодном браке, учитывать фертильность женщины при планировании диагностики и лечения мужского бесплодия, а также при необходимости использовать возможности вспомогательных репродуктивных технологий (ВРТ). Алгоритм ведения пациента – мужчины, состоящего в бесплодном браке, представлен на рисунке.
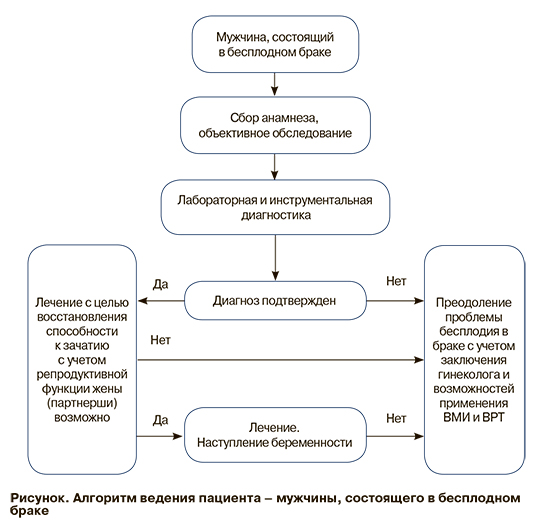
Низкая информированность супружеских пар об оптимальной стратегии планирования беременности послужила предпосылкой для рекомендации при сборе жалоб и анамнеза с целью уточнения причины бесплодия получить сведения о частоте половых актов и соответствия времени их проведения интервалу с наибольшей вероятностью зачатия у женщины. Определен перечень действий, рекомендованных при проведении физикального обследования мужчин – в него включены оценка вторичных половых признаков и телосложения, характеристика состояния грудных желез, волосяного покрова и наружных половых органов.
Диагностика мужского бесплодия невозможна без проведения полноценной лабораторной диагностики. В связи с этим всем мужчинам с жалобами на бесплодие необходимо рекомендовать выполнить спермограмму в соответствии с руководством ВОЗ по исследованию и обработке эякулята человека 2010 г. [2], включая тест на наличие антиспермальных антител в сперме (MAR-тест). При превышении уровня лейкоцитов в эякуляте требуется назначить микробиологическое (культуральное) исследование эякулята на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы, а также молекулярно-биологическое исследование спермы для выявления хламидийной, микоплазменной и уреаплазменной инфекций, а у мужчин с азооспермией с объемом эякулята менее 1 мл – исследование постэякуляторной мочи с целью исключения ретроградной эякуляции.
Мужчинам с азооспермией и олигозооспермией следует рекомендовать определение уровней фолликулостимулирующего гормона (ФСГ) и о...












