Урология №4 / 2015
10-летний опыт применения прямых уретероинтестинальных анастомозов при кишечной деривации мочи после радикальной и простой цистэктомии
Кафедра урологии и хирургической андрологии (зав. – член-корр. РАН, проф. О. Б. Лоран) РМАПО; ГКБ им С. П. Боткина (главный врач – проф. А. В. Шабунин), Москва
Для ретроспективного исследования отобраны 147 пациентов, которым в период с 2004 по 2014 г. была выполнена кишечная деривация мочи. Проведен сравнительный анализ частоты осложнений, возникших при использовании прямых способов имплантации мочеточников в кишечный резервуар. Средний возраст пациентов составил 54,2±3,0 (36–69) года. В 1-й группе 60 (40,81%) пациентам был выполнен прямой уретероинтестинальный анастомоз по Nesbit, во 2-й группе 87 (59,19%) больным – анастомоз по Wallace-1 и Wallace-2. Средний срок наблюдения составил 5,6 (2–10) года. Стриктура уретероинтестинального анастомоза в 1-й группе выявлена у 2 (3,38%) пациентов, во 2-й – у 1 (1,14%). Во всех случаях выполнен реанастомоз. Максимальная концентрация сывороточного креатинина в обеих группах оперированных пациентов составила 231 мкмоль/л. По данным радиоизотопной нефросцинтиграфии отличий в накопительно-выделительной функции почек в двух группах пациентов не зафиксировано. Образование камней в почках в обеих группах прооперированных пациентов за время наблюдения не выявлено. Мочеточникового рефлюкса выше 3-й степени не зафиксировано. Клиническая манифестация рефлюкс-пиелонефрита наблюдалась в целом у 3,5% оперированных пациентов, при этом острый пиелонефрит купирован назначением антибактериальной терапии.
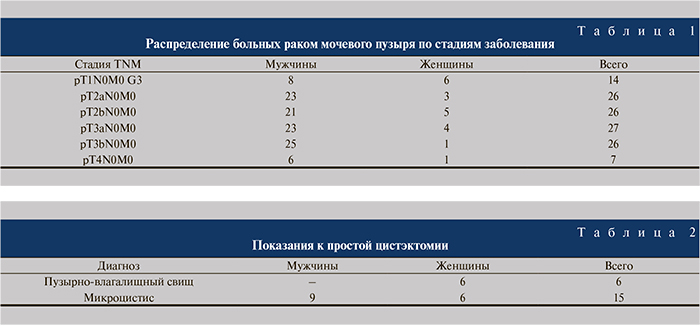
Введение. Радикальная цистэктомия остается «золотым» стандартом в лечении мышечноинвазивного рака мочевого пузыря (T2–T4a, N0–Nx, M0), поверхностного рака мочевого пузыря высокой степени злокачественности (T1G3), при БЦЖ-резистентном раке in situ (Tis) [1]. Показанием к выполнению простой цистэктомии являются микроцистис как исход длительного надлобкового дренирования, интерстициального цистита или туберкулеза мочеполовых органов, нейрогенный мочевой пузырь, экстрофия мочевого пузыря.
После цистэктомии деривацию мочи можно обеспечить с помощью инконтинентных и континентных кишечных пластик [2].
Важнейшим этапом при кишечной деривации мочи после радикальной или простой цистэктомии является формирование уретероинтестинального анастомоза. Его значимость обусловлена главным требованием к формируемому механизму отведения мочи – сохранение интактных верхних мочевых путей [3, 4]. В настоящее время доказано, что повторяющийся резервуарно-мочеточниковый рефлюкс инфицированной мочи, равно как и уретерогидронефроз на фоне стриктуры мочеточника, является причиной прогрессирующей почечной недостаточности [5–9].
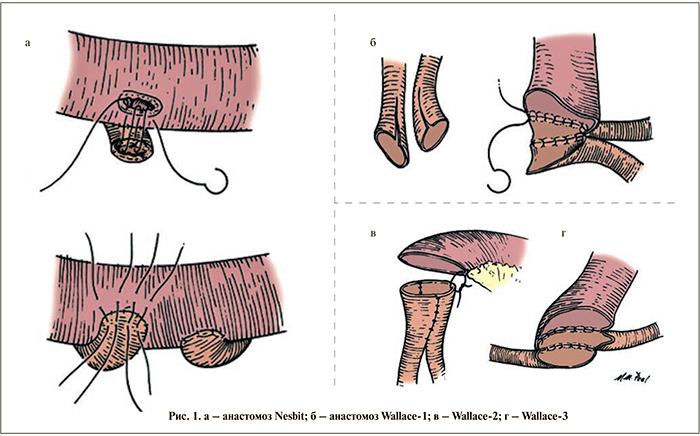
На протяжении более 150 лет антирефлюксная защита верхних мочевых путей при кишечной деривации мочи считалась аксиомой [10, 11]. Однако в исследованиях последних лет доказано, что частота образования стриктур в случае применения прямых, рефлюксных, анастомозов в 2 раза меньше, чем при использовании антирефлюксных анастомозов, кроме того, отсутствует клинически значимый рефлюкс после кишечной континентной деривации мочи с прямыми анастомозами при условии формирования детубулированного резервуара низкого давления [12, 13].
С учетом данных литературы, свидетельствующих о более низкой частоте развития стриктур при прямых анастомозах по сравнению с антирефлюксными, начиная с 2003 г. мы используем исключительно прямые способы имплантации мочеточников в кишечный резервуар.
Целью работы было сравнить частоту осложнений, возникших при использовании прямых способов имплантации мочеточников в кишечный резервуар, после радикальной или простой цистэктомии.
Материалы и методы. Для ретроспективного исследования были отобраны 147 пациентов (116 [79,21%] мужчин и 31 [21,79%] женщина), которым в период с 2004 по 2014 г. была выполнена кишечная деривация мочи после радикальной и простой цистэктомии. Из них 59% деривацию мочи осуществляли по Bricker, 33% – по Studer и 8% – по Hautmann. Средний возраст...












