Фарматека №1 (334) / 2017
Clostridium difficile у детей – проблемная инфекция
1 Кафедра клинической функциональной диагностики ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, Москва;
2 Морозовская ДГКБ ДЗ г. Москвы
Обсуждается проблема инфекции, обусловленной Clostridium difficile у детей. Обследование на C. difficile показано детям, рожденным от матерей с отягощенным анамнезом, путем кесарева сечения, перенесших внутриутробную инфекцию, имеющих дисбактериоз, перенесших оперативные вмешательства, длительно пребывающих в стационаре или переведенных из других стационаров, получающих различные антибактериальные средства. Для лечения детей с данной инфекцией необходимо комплексное лечение (антибактериальные препараты+пробиотики). Назначение других препаратов зависит от тяжести состояния. Следует также проводить динамическое катамнестическое обследование.
За последние 10–15 лет внимание специалистов (педиатров, хирургов, гастроэнтерологов, неонатологов) как у нас в стране, так и за рубежом привлекала инфекция, обусловленная Clostridium difficile. Возбудитель C. difficile относится к спорообразующим анаэробным грамположительным бациллам, которые могут длительно существовать в виде спор в окружающей среде (в частности, в почве).
Источником инфекции служит прежде всего человек. В целом к роду Clostridia относятся заболевания с энтеральным путем передачи (ботулизм, клостридиальный гастроэнтерит, клостридиальный некротический энтерит) и травматическим (столбняк, анаэробная инфекция). Впервые I.C. Hall и E. O’Toole в 1935 г. описали и назвали возбудитель Bacillus difficilis [1, 2], выделив его от здорового новорожденного. Такое название бактерия получила в связи с трудностями ее выделения и культивирования [1].
Поначалу данный возбудитель был причислен к непатогенным. И лишь значительно позже, в 1978 г., бацилла была выделена из фекалий пациентов с превдомембранозным колитом (ПМК) после лечения клиндамицином, в связи с чем и была отнесена к патогенным возбудителям. С начала ХХI в. во многих странах отмечается нарастание распространенности клостридиальной инфекции. Этому обстоятельству способствуют широкое применение антибиотиков во всех странах мира, рост резистентной микрофлоры, длительное пребывание в стационаре и выхаживание глубоко недоношенных новорожденных, получающих антибактериальные препараты.
Основные пути передачи инфекции:
- фекально-оральный;
- контактный.
Факторы вирулетности C. difficile
К основным факторам вирулентности C. difficile относятся токсин А (TcdA) и токсин В (TcdB). Для проникновения в клетку токсины используют различные типы рецепторов. Рецепторы TcdB находятся в клетках-мишенях (энтероцитах) базолатерально, а для TcdA – на верхушечных апикальных участках [1]. Клиническая картина различается в зависимости от преобладания или наличия того или иного токсина.
TcdA – энтеротоксин, стимулируя гуанилатциклазу, повышает секрецию жидкости в просвет кишечника и способствует развитию диареи.
TcdB – обладает выраженным цитопатогенным действием на слизистую оболочку кишечника.
Оба токсина индуцируют апоптоз и некроз эпителиальных клеток. Нарушение барьера слизистой оболочки позволяет токсинам непосредственно воздействовать на различные клетки иммунной системы (макрофаги, тучные клетки), на нейроны, вызывая активацию провоспалительных цитокинов (интерлейкина-1 – ИЛ-1, ИЛ-8, ИЛ-1β, фактора некроза опухоли α). Токсины значительно изменяют защитные свойства слизи [1]. Помимо TcdA и TcdB, по данным литературы, в 1999 г. в странах Европы и Америки описано появление нового, гипервирулентного, штамма С. difficile, который получил название по способу его типирования NAPI/B1/027, тип NAP1 (Nort American pulsed-field gel electrophoresis type 1) и риботип 027 (ПЦР – полимеразная цепная реакция) [11]. Следует сказать, что не все штаммы C. difficile продуцируют токсин.
Значение C. difficile для стационара
К сожалению, C. difficile является причиной внутрибольничной инфекции (передаваясь через руки медицинского персонала и медицинские предметы). Описаны вспышки внутрибольничных заболеваний в отделении реанимации и интенсивной терапии (ОРИТ), а также в отделениях гематологии, онкологии, хирургии и др.
Клостридиальная инфекция может встречаться не только в стационаре, но и в амбулаторных условиях у тех детей, которые получали антибиотики широкого спектра действия, а также и у тех, антибиотики не получали вообще.
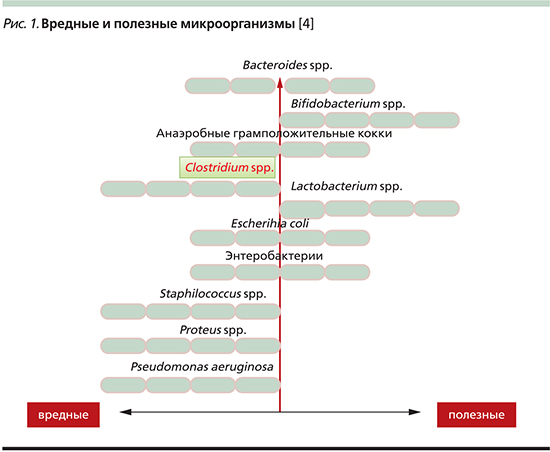
Место C. difficile среди всех микроорганизмов
Известно, что некоторые микроорганизмы (как полезные, так и вредные) даже в организме здорового человека способны проникать в кровоток и оказывать влияние на здоровье и функцию не только кишечника, но и всего пищеварительного тракта и организма ребенка (рис. 1) [3].
К патогенным бактериям относятся Clostridium spp., Pseudomonas aeruginosa, Staphilococcus spp., Proteus spp. Другие могут быть как патогенными, так и полезными: Bacteroides spp., Escherichia coli и энтеробактерии. Часть бактерий проявляет исключительно полезные качества: Lactobacillus и Bifidobacterium.
Значение C. difficile для новорожденных и недоношенных детей
Известно, что в норме у детей, рожденных естественным путем, после рождения происходит колонизация Lactobacillus spp. и Bifidobacterium spp. Кишечник глубоко недоношенных детей особо чувствителен к патогенным бактериям и возникновению язвенного некротического энтероколита. Недоношенные дети с незрелой иммунной системой составляют группу риска по формированию в более старшем возрасте воспалительных заболеваний кишечника.
В исследованиях M. Kalliomaki и соавт. (2001) было установлено, что у младенцев первых 3 месяцев жизни, имеющих высокий риск развития атопии, при высоком содержании Clostridium s...












