Терапия №2 / 2019
ЭСПА-БАСТИН®: секрет успешной и безопасной терапии аллергических заболеваний
ФГБУ ГНЦ «Институт иммунологии» ФМБА России, Москва
Более 80 лет прошло с тех пор, как новаторские исследования Анны Мари Штауб и Даниэля Бове привели в 1937 г. к открытию первого антигистаминного препарата. Однако препарат-первопроходец был слишком токсичен, поэтому прошло еще несколько лет до введения Н1-блокаторов 1 поколения в клиническую практику в 40-х гг. ХХ в. Впрочем, у этих препаратов также отмечались существенные побочные эффекты, связанные, во-первых, с неселективностью действия, а во-вторых, с проникновением препаратов через гематоэнцефалический барьер (ГЭБ). В дальнейшем клиническая фармакология шла по пути создания антигистаминных препаратов, обладающих не только большей эффективностью, но и высоким профилем безопасности за счет устранения недостатков, свойственных препаратам 1 генерации. Это привело к появлению в 1980-х гг. Н1-блокаторов 2 поколения. Помимо силы действия молекулы, конкурентное преимущество лекарственного препарата формируют такие характеристики, как скорость наступления клинического эффекта, продолжительность действия, кратность приема, безопасность и переносимость, которые существенно могут различаться у препаратов различных производителей. Современной молекулой из группы Н1-блокаторов 2 поколения с одними из лучших показателей по вышеуказанным критериям является эбастин, который доказал свою эффективность и безопасность в многочисленных исследованиях, проведенных в соответствии со стандартами GMP и GCP. На протяжении 30 лет более чем в 80 странах мира был накоплен огромный положительный клинический опыт по использованию этого лекарственного средства. Эбастин – действующее вещество высококачественного немецкого препарата ЭСПА-БАСТИН®.
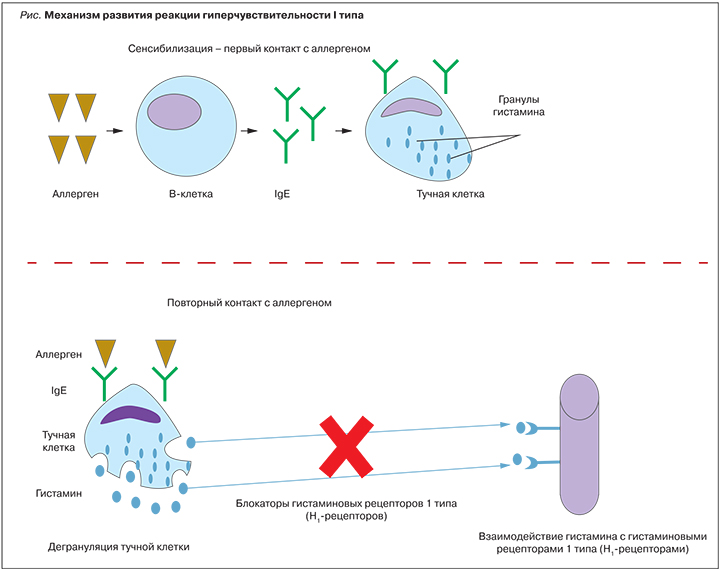
Аллергические заболевания представляют собой группу заболеваний, в основе развития которых лежит повышенная чувствительность иммунной системы к аллергенам [1]. Неуклонно растущая распространенность аллергопатологии вызывает настороженность врачей во всем мире. Предполагается, что ее увеличение связано с влиянием различных факторов: ухудшением экологической обстановки, появлением новых веществ и др. [1, 2]. Аллергопатология объединяет в себе широкий спектр заболеваний, таких как аллергический ринит, аллергический конъюнктивит, атопический дерматит, пищевая аллергия, лекарственная аллергия, крапивница [1]. Несмотря на то что формально это одна группа патологических состояний, в основе развития разных нозологий могут лежать разные механизмы (типы аллергических реакций), что будет определять различный подход к подбору терапии. Применение блокаторов гистаминовых рецепторов 1 типа (H1-блокаторов) патогенетически обосновано в терапии тех аллергических заболеваний, в основе которых лежит реакция гиперчувствительности 1 типа (рис.). На первом этапе происходит сенсибилизация, т.е. у предрасположенного субъекта в ответ на первый контакт с аллергеном происходит запуск синтеза IgE-антител и их связывание с мембраной тучных клеток. На втором этапе у сенсибилизированных субъектов при повторном контакте с аллергеном возникает мощный выброс медиаторов из гранул тучных клеток, основным из которых является гистамин [1, 3]. Далее гистамин взаимодействует с Н1-рецепторами [4], принадлежащими к суперсемейству рецепторов, связанных с G-белком. Рецепторы из этого семейства можно рассматривать как «клеточные переключатели», которые находятся в равновесии между неактивным («выключенным») и активным («включенным») состоянием. Гистамин, взаимодействуя с определенными доменами Н1-рецепторов, переводит их в активное состояние, запуская целый каскад реакций, обусловливающих появление основных симптомов аллергии: бронхоспазма, зуда, боли, расширения сосудов, увеличения проницаемости малых сосудов и транссудации жидкости в околососудистое пространство. Несмотря на свое название, антигистаминные препараты (H1-блокаторы) не являются собственно антагонистами H1-рецепторов и не противодействуют связыванию гистамина. Свое действие они осуществляют путем связывания с другими доменами рецепторов, тем самым переводя их в неактивное состояние. То есть антигистаминные препараты оказывают на рецепторы действие, противоположное гистамину, и по своей сути являются обратными агонистами [5, 6]. Типичными клиническими примерами нозологий, в основе которых лежит данный вид аллергических реакций, могут служить аллергический ринит, аллергическая астма, крапивница и анафилактический шок [3].
Появление Н1-блокаторов I поколения в 40-х гг. ХХ в. обозначил серьезный прорыв в фармакотерапии аллергических заболеваний, однако их применение сопровождалось большим количеством побочных явлений. Главным недостатком этих препаратов считается их способность преодолевать гематоэнцефалический барьер (ГЭБ) [4, 5, 6, 7, 8]. Гистамин является важным нейромедиатором в мозге человека, влияющим на циркадный ритм сна и бодрствования, память, контроль аппетита, контроль температуры тела [9]. Неудивительно, что антигистаминные препараты, проникающие через ГЭБ, влияют на все эти процессы. Н1-блокаторы первого поколения даже в рекомендованных производителем дозах часто вызывают сонливость в дневное время, седативный эффект, усталость, а также снижение концентрации внимания и памяти, негативно влияют на способность управлять транспортным средством [7, 8, 9]. Кроме того, антигистаминные препараты 1 поколения обладают низкой селективностью и могут взаимодействовать с различными рецепторами из суперсемейства рецепторов, связанных с G-белком [5, 6], вызывая антихолинергическое, антимускариновое, анти-альфа-адренергическое и антисеротониновое действие, что и объясняет широкий спектр их побочных эффектов [5, 6, 8]. Например, с блокадой М-холинорецепторов связаны такие нежелательные явления, как сухость слизистых оболочек, расстройство мочеиспускания и нарушение зрения [7]. Поэтому на сегодняшний день мировым сообществом рекомендуется избегать назначения антигистаминных препаратов 1 поколения для лечения аллергических заболеваний, за исключением случаев, требующих парентерального введения этого класса лекарственных средств [2, 7, 8]. Единственным преимуществом Н1-блокаторов первого поколения может считаться доступность лекарственных форм для внутримышечного и внутривенного введения, которые способны оказать быстрое действие [7].
Значительный прогресс в разработке антигистаминных препаратов произошел в 1980-х гг. с появлением H1-блокаторов 2 поколения [5, 6], которые не проходят через ГЭБ и поэтому обладают минимальным седативным эффектом (или вовсе лишены его). Кроме того, эти препараты высокоселективны по отношению к рецепторам гистамина 1 типа, что также существенно сокращает количество их побочных эффектов [5, 6, 7, 8]. К существенным преимуществам антигистаминных препаратов 2 ...












