Акушерство и Гинекология №12 / 2013
Эндоскопические фетальные хирургические операции: перспективы развития
ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава России, Москва
На современном этапе развития фетальной хирургии намечается тенденция к более широкому использованию эндоскопического доступа по сравнению с открытым. Показания к применению каждого из доступов различны, и один доступ не может в полной мере заменить другой. Тем не менее, в европейских клиниках эндоскопическая хирургия плода нашла более широкое применение по сравнению с открытыми вмешательствами. Хирургия плода прогрессивна и доказала свою эффективность в коррекции осложнений монохориальной многоплодной беременности и аномалий развития плода.
Все фетальные вмешательства можно разделить на лечебные, к которым относятся фетоскопические процедуры при осложненной монохориальной многоплодной беременности, и паллиативные операции при пороках развития плода, когда вмешательство не приводит к радикальному лечению порока, а лишь позволяет предотвратить развитие необратимых нарушений. Эффективность последних требует дальнейшего изучения, как непосредственных, так и отдаленных результатов. Однако фетальная хирургия быстро развивается, что может улучшить исход лечения отдельных пациентов и изменить естественное течение заболевания.
Акушерские эндоскопические вмешательства при осложненной монохориальной многоплодной беременности
Монохориальные двойни составляют 20% всех многоплодных беременностей. В сравнении с дихориальными, при монохориальной многоплодной беременности имеется больший риск потери плода, преждевременных родов, перинатальной заболеваемости и смертности. Некоторые осложнения можно лечить хирургически в антенатальном периоде [1–4].
Фето-фетальный трансфузионный синдром и фетоскопическая лазерная коагуляция сосудистых анастомозов плаценты
Синдром близнецовой трансфузии развивается у 8–15% монохориальных двоен [4]. Состояние проявляется трансфузией крови от близнеца-донора, у которого развиваются гиповолемия, олигурия и маловодие, к близнецу-реципиенту, у которого развиваются гиперволемия, полиурия и многоводие. У последнего формируются перегрузка объемом и водянка. Это приводит к появлению некоторых характерных эхографических признаков, которые используют в диагностике данного состояния. Диагноз требует обнаружения маловодия (максимальный вертикальный карман менее 2 см) у плода-донора, а также многоводия у плода-реципиента. Последнее в Европе определяют как максимальный вертикальный карман >8 см в 20 недель или ≥10 см при сроке более 20 недель [5]. В США используется критерий в 8 см независимо от срока беременности. Большинство случаев диагностируют между 16-й и 26-й неделями беременности. Наличие фето-фетального синдрома требует лечения сразу после обнаружения, но процедура эффективна и в более позднем сроке [6]. Заболевание считают прогрессирующим с очень плохим исходом (85% потери беременности) при отсутствии лечения.
Поскольку считается, что состояние развивается из-за формирования артерио-венозных анастомозов плаценты, наиболее обоснованным подходом лечения является коагуляция анастомозов. Имеются различия в технике выполнения операции, вмешательство также выполняют с различной степенью селективности [7–9]. Коагуляция может нарушить состояние плода из-за повреждения котиледонов, а селективная аблация может быть причиной воздействия не на все поврежденные сосуды, что предопределяет рецидив, антенатальную гибель и анемию плода [10]. Идеально плацента после аблации должна стать «бихориальной» [11]. Фетоскопическая лазерная процедура выполняется трансабдоминально под местной или местно-региональной анестезией. Троакар диаметром 2,3–3,3 мм вводят под эхографическим контролем в амниотическую полость плода-реципиента, одновременно вводят 2 мм эндоскоп с проводником лазерной энергии (400–600 μm). Коагуляцию осуществляют бесконтактно, процедуру завершают амниоредукцией до достижения нормального количества околоплодных вод. К осложнениям лазерной коагуляции анастомозов плаценты относятся: кровотечение (2%), отслойка плаценты (1%) [12], инфекционные осложнения [13], прерывание беременности, преждевременное излитие околоплодных вод (8–28%) (таблица). Другим нехарактерным осложнением является развитие у матери зеркального синдрома (синдрома Ballantyne) с отеком легких. Укорочение шейки матки к моменту окончания операции является признаком угрозы преждевременных родов [14].
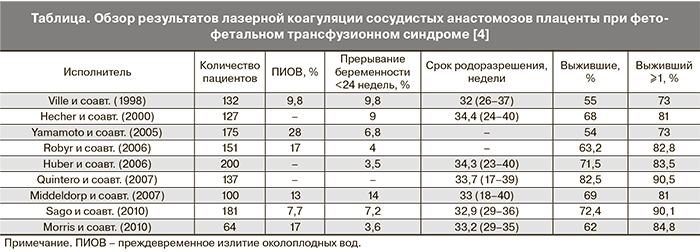
При оценке результата учитывают выживаемость хотя бы одного близнеца к возрасту 6 месяцев и неврологический статус детей. Срок родоразрешения после проведенной лазерной коагуляции составил в среднем 33,3 недели гестации, роды после серийной амниоредукции происходили в сроке 29 недель [15]. Выживаемость после аблации также была выше (76,4 против 51,4%; RR=1,49) [15]. Риск гибели плода после амниоредукции – 49% для двух близнецов и 26% для одного. Гибель плодов после лазерной коагуляции происходила в 10% случаев, гибель одного плода (чаще реципиента) – в 18% случаев [15]. Частота смерти плода после аблации коррелирует с нарушением плодово-плацентарного кровотока до момента операции [16]. G. Chalouhi и соавт. показали, что исходы зависят от опыта врача, что говорит в пользу концентрации пациенто...












