Урология №3 / 2021
Факторы риска развития лимфогенных осложнений после радикальной простатэктомии с тазовой лимфаденэктомией
1) ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н. И. Пирогова» Минздрава России, Москва, Россия;
2) ГБУЗ Москвы «Городская клиническая больница № 1 им. Н. И. Пирогова» Департамента здравоохранения г. Москвы, Москва, Россия
Введение. Выполнение РПЭ при локализованном и местнораспространенном раке предстательной железы промежуточного и высокого онкологических рисков является «золотым» стандартом хирургического лечения, обеспечивая эффективный и хороший отдаленный онкологический результат [1]. Удаление тазовых лимфатических узлов при РПЭ способствует лучшему обнаружению метастазов в лимфатической ткани и правильному стадированию патологического процесса. Как правило, выполнение ТЛАЭ при радикальной простатэктомии хорошо переносится пациентами. Однако, принимая во внимание высокую частоту послеоперационных осложнений после тазовой лимфаденэктомии, выполнение ее пациентам с низким онкологическим риском (PSA≤10 нг/мл, Gleason≤6, cT≤2a) не оправданно, поскольку риск выявления метастазов в лимфатических узлах составляет около 1% [2]. Из этого следует, что, по рекомендациям Европейской ассоциации урологов, если индивидуальный риск поражения лимфатических узлов, рассчитанный с помощью номограмм, более 5%, то это является показанием к выполнению расширенной ТЛАЭ [3]. Тем не менее границы выполнения тазовой лимфаденэктомии все еще обсуждаются, поскольку стандартная или даже ограниченная лимфаденэктомия до сих пор распространена в клинической практике.
В различных исследованиях частота осложнений, связанных с удалением лимфатических узлов, варьируется от 2 до 51% и включает лимфогенные осложнения, тромбоз глубоких вен нижних конечностей, травму мочеточника, повреждение подвздошных сосудов и запирательного нерва [4]. К наиболее частыми послеоперационными осложнениями лимфаденэктомии относятся длительная лимфорея, формирование лимфатических кист (лимфоцеле), а также развитие лимфедемы нижних конечностей и половых органов. Однако не все лимфогенные осложнения нуждаются в дальнейшем хирургическом лечении.
Знание факторов риска и методов профилактики лимфогенных осложнений при выполнении радикальной простатэктомии с тазовой лимфаденэктомией могут предотвращать их развитие. Целью нашего ретроспективного исследования была оценка влияния различных факторов риска на развитие лимфогенных осложнений после РПЭ с ТЛАЭ.
Материалы и методы. С января 2017 по март 2020 г. включительно в университетской клинике урологии РНИМУ им. Н. И. Пирогова на базе ГКБ № 1 им. Н. И. Пирогова выполнено 203 радикальных простатэктомий с ТЛАЭ, из них позадилонных РПЭ без формирования брюшинного лоскута 101 (49,8%) пациенту, позадилонных РПЭ с формированием брюшинного лоскута 51 (25,1%), лапароскопических РПЭ также 51 (25,1%) пациенту. Все операции выполнялись разными хирургами.
Клинико-патологическая характеристика пациентов в нашем исследовании была представлена следующими показателями: возраст, индекс массы тела (ИМТ), оценка физического состояния по опроснику Американского общества анестезиологов (ASA) (https://www.asahq.org/ American Society of Anesthesiologist); предоперационный уровень простатспецифического антигена (ПСА), объем предстательной железы, проведение неоадъювантной гормональной терапии, патологоанатомические результаты гистологического исследования (баллы по Глисону, классификация pTN); доступ и время оперативного вмешательства, объем кровопотери, наличие или отсутствие страховых дренажей; вид тазовой лимфаденэктомии, количество удаленных лимфатических узлов; день удаления страховых дренажей и количество дней в стационаре, а также 30 дневные лимфогенные осложнения, классифицированные в соответствии со шкалой Clavien-Dindo.
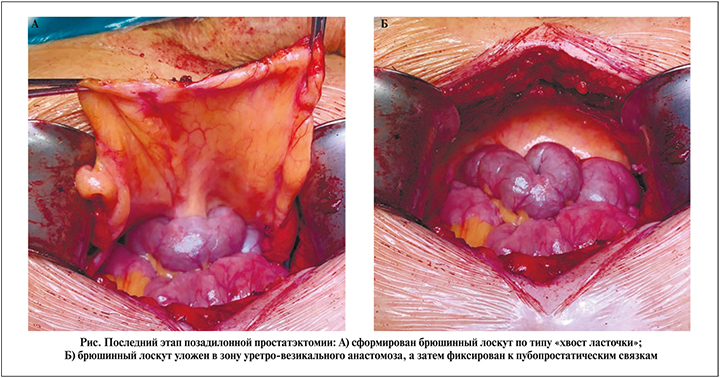
Открытая РПЭ выполнялась позадилонным доступом, ЛРПЭ – трансперитонеальным. Часть открытых операций (n=51) и все ЛРПЭ (n=51) дополнялись техникой формирования брюшинного лоскута для профилактики лимфогенных осложнений (рис. 1). Мы формировали брюшинный лоскут по типу «хвост ласточки» и укладывали его в зону уретро-везикального анастомоза с последующим фиксированием двумя швами к пубопростатическим связкам.
Пациентам была проведена стандартная или расширенная тазовая лимфаденэктомия. При стандартной ТЛАЭ вся лимфатическая ткань иссекалась вдоль наружной подвздошной артерии и вены начиная от бифуркации общей подвздошной артерии и вены и продолжалась до лимфатического узла Пирогова–Розенмюллера–Клоке, а также в запирательной ямке краниально и каудально от запирательного нерва. Выполнение расширенной ТЛАЭ дополнялось удалением лимфатических узлов медиально и латерально от внутренней подвздошной а...












