Акушерство и Гинекология №5 / 2022
Гиперандрогения как фактор риска истмико-цервикальной недостаточности
1) ФГАОУ ВО «Первый Московский государственный медицинский университет имени И.М. Сеченова» Минздрава России (Сеченовский Университет), кафедра акушерства и гинекологии ИКМ имени Н.В. Склифосовского, Москва, Россия;
2) ГБУЗ «Городская клиническая больница имени М.П. Кончаловского» Департамента здравоохранения города Москвы, Перинатальный центр, Москва, Россия
В представленном обзоре литературы разобраны факторы, объясняющие неудачи прогнозирования, своевременной диагностики, лечения и профилактики одной из наиболее важных проблем в акушерстве – невынашивания беременности. Представлены современные данные о неонатальной заболеваемости и смертности, которые обусловлены недоношенностью как результатом преждевременных родов. Преждевременные роды рассматриваются как многофакторная комплексная проблема, подчеркивается значимость выявления в разных популяциях факторов риска их развития (расчет индекса массы тела, увеличение массы тела во время беременности, исследование стероидного профиля мочи, эластография, социально-демографические факторы и другие), позволяющие подобрать соответствующие профилактические меры. Потенциально значимым фактором риска развития преждевременных родов является избыточная продукция андрогенов. Представлен обзор современных литературных источников, отражающий приоритетные тенденции в оценке взаимосвязи гиперандрогении и истмико-цервикальной недостаточности. Отражены сведения об основных факторах риска материнской гиперандрогении, ее влияние на осложнения беременности и плодовые исходы. Рассмотрены триггерные механизмы истмико-цервикальной недостаточности и кофакторы, определяющие ее терапию, изложены разносторонние мнения о значимости гиперандрогении различного генеза в развитии невынашивания и осложненного течения беременности. Акцентировано внимание на наличие прямой причинно-следственной связи между гиперандрогенией и развитием истмико-цервикальной недостаточности.
Заключение: Дана сравнительная оценка эффективности медикаментозной и хирургической коррекции истмико-цервикальной недостаточности. Сделан акцент на том, что врачебная тактика при истмико-цервикальной недостаточности в сочетании с гиперандрогенией должна быть дифференцированной и зависит от многих факторов, которые на сегодняшний день остаются недостаточно изученными во всем мире, сохраняя риски невынашивания беременности.
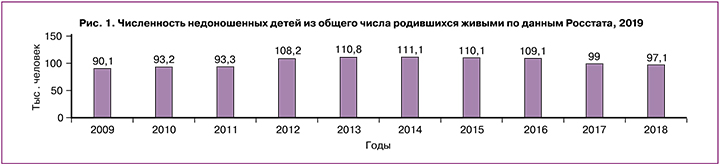
Проблема невынашивания беременности (НБ) превзошла формат акушерства, потребовав от репродуктологов, эндокринологов, гематологов, инфекционистов, генетиков и других специалистов совместных мер по сохранению фертильности женщины [1, 2]. Недостаточные знания этиопатогенеза НБ объясняют неудачи прогнозирования, профилактики, своевременной диагностики, лечения. Привычная потеря беременности, отягощая репродуктивный анамнез, многократно усугубляет проблему и препятствует реализации фертильности [3, 4]. Частота самопроизвольных выкидышей в мире при клинически верифицированной беременности достигает 20% [2], преждевременных родов (ПР) – 18% [5], в среднем составляет 10,6%, или 14,84 млн (12,65–16,73 млн) живорождений [6]. В России число недоношенных детей, родившихся живыми в период 2009–2018 гг., составило 90,1–111,1 тыс., но с 2014 г. отмечена тенденция к его снижению (рис. 1) [7].
Результатом ПР являются обусловленные недоношенностью неонатальная заболеваемость и смертность, риски долгосрочных тяжелых осложнений для ребенка (гипертония, сердечно-сосудистые и цереброваскулярные заболевания, сахарный диабет 2 типа, хроническое заболевание почек, астма и нарушения функции легких, нейрокогнитивные расстройства др.), которые остаются крайне актуальной междисциплинарной и социальной проблемой [8, 9]. Одна из целей развития тысячелетия ВОЗ – снижение на две трети уровня смертности детей в возрасте до 5 лет – во всем мире далека от реализации [10]. Несмотря на отмеченный в период 1990–2015 гг. прогресс в выживаемости детей, в 2015 г. 2,7 из 5,9 млн случаев смерти детей в возрасте до 5 лет произошли в период новорожденности, 1055 млн – вследствие осложнений ПР.
Непредотвратимость ПР зачастую обусловлена сложностью идентификации женщин с риском ПР [11]. Потенциальным предшественником ПР признана истмико-цервикальная недостаточность (ИЦН) – укорочение длины шейки матки (ШМ) менее 25 мм [12–18] и/или дилатация цервикального канала более 10 мм (на всем протяжении) [12] ранее 37 недель беременности без клинической картины ПР [12–18]. Дефиниции ИЦН не исключают укорочение ШМ менее 25 мм в сроке беременности ранее 27 недель, как единственный маркер ИЦН [15].
Единые эпидемиологические сведения о частоте ИЦН и, тем более, ее генезе, используемых методах коррекции, их эффективности в профилактике ПР отсутствуют. Согласно разрозненным сведениям, ИЦН выявляется в 0,5% общей акушерской популяции [19], составляет 1% числа всех беременностей [20], 8% [15] или 20% спонтанных потерь беременность во II триместре [19, 20]. Исследование популяционного масштаба, проведенное в 2004–2013 гг. в Австралии [21], выявило рост не только частоты ПР в сроке беременности 20–27 недель (коэффициент линейной регрессии R=0,68; p=0,03) и 28–31 недель (R=0,7; p=0,002) и особенно 35 лет и старше (R=0,99; p<0,005).
ИЦН, определенная как бессимптомное укорочение, размягчение ШМ, в клинических протоколах различных стран заявлена как предвестник ПР [12–18], подлежащий контролю. В рекомендациях Национального института здоровья и повышения квалификации в области здравоохранения Великобритании (2020) женщинам с НБ (ПР, самопроизвольным выкидышем в сроке беременности 16 недель и более) или при длине ШМ по данным трансвагинального ультразвукового исследования (УЗИ) 25 мм и менее в сроке беременности 16–24 недель показана профилактика ПР путем наложения швов на ШМ и вагинального назначения прогестерона [22]. Данная мера представлена как универсальная, и поправок на вероятные этиопатогенетические причины ПР нет.
Патогенез ИЦН, как и ПР в целом, окончательно не изучен [13], разнороден [12], не исключена идиопатическая ИЦН [15]. В современных клинических протоколах выделяют не конкретные причины ИЦН, а ее факторы риска. В зарубежных руководствах основными факторами риска ИЦН признаны привычная потеря беременности во II триместре [15, 18], преждевременный разрыв плодных оболочек в сроке беременности менее 27 недель [18] или 32 недель [15, 17] в анамнезе, травма ШМ, врожденные аномалии матки или аномалии развития соединительной ткани (например, синдром Элерса–Данлоса) [12–18], перенесенное внутриутробное воздействие диэтилстильбестрола [13, 15, 18], длина ШМ менее 25 мм до 27 недель беременности. Только в отечественном протоколе [12] выделено 7 групп факторов риска ИЦН (функциональные, анатомические, особенности настоящей беременности, генетические и врожденные, экстрагенитальные, особенности акушерско-гинекологического анамнеза, инфекционно-воспалительные и дисбиотические состояния), первостепенным из которых признана гиперандрогения (ГА) как яичникового (синдром поликистозных яичников (СПКЯ)), так и надпочечникового (адреногенитальный синдром) генеза. В отечественной балльной шкале оценки ИЦН [23] ГА во время беременности, наравне с данными трансвагинальной эхографии (расположение ШМ и предлежащей части плода, длина ШМ и раскрытие внутреннего зева) и анамнеза (перенесенный поздний самопроизвольный выкидыш/ИЦН), признана отдельным признаком, оцениваемым в...












