Фарматека №9 (282) / 2014
Использование нестероидных противовоспалительных средств и риск кардиоваскулярных осложнений
ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» Минздрава России, Москва
Нестероидные противовоспалительные средства (НВПС) увеличивают риск кардиоваскулярных осложнений и кардиоваскулярной смертности независимо от их селективности в отношении ингибиции циклооксигеназы-2 (ЦОГ-2). В статье обобщены данные рандомизированных контролируемых и наблюдательных исследований по кардиоваскулярной безопасности НВПС. Среди селективных ингибиторов ЦОГ-2 наименьшим риском развития инфаркта миокарда обладает мелоксикам. Среди неселективных НВПС наименьшим кардиоваскулярным риском обладает напроксен. Тем не менее развитие любого кардиоваскулярного осложнения возможно при использовании любого НВПС, особенно у лиц с коморбидными сердечно-сосудистыми заболеваниями. В связи с этим рекомендации использования как можно более низких доз НВПС и в более короткие сроки представляются весьма обоснованными.
Нестероидные противовоспалительные средства (НПВС) широко используются в медицинской практике лечения боли и воспаления. Наиболее часто НПВС назначают для лечения хронических заболеваний суставов. В различные периоды жизни боль, возникающая в результате поражения компонентов опорно-двигательного аппарата, встречается среди 20–45 % населения земного шара, чаще среди женщин, чем среди мужчин и в старших возрастных группах [1]. С учетом частого применения НПВС лицами старшего возраста вопросы безопасности их применения широко обсуждаются в литературе.
Наиболее часто описываются нежелательные явления (НЯ) НПВС со стороны желудочно-кишечного тракта (ЖКТ). Это связано и с большой частотой развития НПВС-гастропатии [2], и с тем, что использование НПВС именно лицами с воспалительными заболеваниями суставов чаще всего сопряжено с желудочно-кишечными осложнениями [3]. Внедрение в клиническую практику селективных ингибиторов циклооксигеназы 2 (ЦОГ-2) позволило значительно уменьшить частоту развития НПВС-гастропатии.
Сообщение о более высоком, чем в группе плацебо-контроля, риске кардиоваскулярных осложнений (КВО) на фоне применения целекоксиба в дозах 400–800 мг/сут в течение нескольких лет [4], полученные в поисковом исследовании «Профилактика колоректального рака», и данные исследования VIGOR [5], показавшие более высокую частоту КВО при применении рофекоксиба по сравнению с напроксеном, вызвали настороженность врачей к использованию селективных НПВС больными кардиоваскулярными (КВ) заболеваниями. По настоящее время для врачей лечение НПВС лиц, имеющих сопутствующую патологию со стороны сердечно-сосудистой системы, вызывает затруднения. Оценка КВ-безопасности НПВС актуальна и в связи с высокой частотой сопутствующей патологии у пациентов с заболеваниями опорно-двигательного аппарата, в первую очередь у больных остеоартрозом (ОА).
Например, в исследовании случай–контроль [6], проведенном в Великобритании, при сравнении частоты развития коморбидности у 11 375 больных ОА по сравнению с 11 780 лицами без ОА было выявлено увеличение частоты ожирения в 2,25 раза, гастрита – в 1,98, флебитов – в 1,8, грыж диафрагмы – в 1,8, ишемической болезни сердца (ИБС) – в 1,73, дивертикулеза кишечника – в 1,63 раза. В табл. 1 приведены данные различных авторов по частоте выявления сопутствующей патологии у больных ОА [7–11].
Видно, что наиболее частой сопутствующей патологией, по данным всех авторов, являются артериальная гипертензия (АГ), ИБС и диабет.
Известно, что для безопасного применения НПВС большое значение имеет своевременная оценка факторов риска развития осложнений. Наличие сопутствующих сердечно-сосудистых заболеваний – общеизвестный фактор риска непереносимости НПВС. В данном сообщении обобщены результаты рандомизированных контролируемых (РКИ) и наблюдательных исследований по КВ-безопасности НПВС.
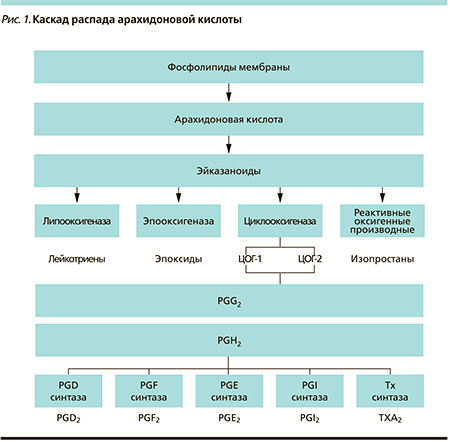
Хорошо известно, что увеличение КВ-риска, связанное с применением большинства НПВС, определяется механизмами их действия. Первичным свойством НПВС является ингибиция ЦОГ, приводящая к продукции простагландинов – PG [12, 13]. Обе изоформы ЦОГ (ЦОГ-1 и ЦОГ-2) участвуют в распаде арахидоновой кислоты до PGН2. Далее другие энзимы модифицируют этот продукт с генерацией биоактивных липидов (простаноидов), таких как простациклин (PGI2), тромбоксан А2 и PGD2, PGЕ2, PGF2 (рис. 1). С момента открытия возможности аспирина ингибировать функцию тромбоцитов антитромботический эффект НПВС занял важное место в стратегии лечения атеротромботической болезни. Эндотелиальный простаноид PGI2 обладает антитромботическим, а тромбоцитарный простаноид тромбоксан А2 – протромботическим действиями. Классические аспириноподобные НПВС подавляли ЦОГ в обоих типах клеток, что приводило к антитромботическому эффекту. Используемые в настоящее время дозы неселективных НПВС определяют превышение подавления синтеза тромбоксана А2 над таковым синтеза PGI2. В результате необратимая ингибиция ЦОГ аспирином и различия в периоде полужизни ингибируемых тромбоцитов и эндотелиальных клеток определяют возможность низких доз аспирина осуществлять достаточную атеротромботическую селективность для первичной и вторичной профилактики атеротромботических событий (рис. 2). Было установлено, что ЦОГ-2 экспрессируется нормальными эндотелиальными клетками в ответ на повреждение и что ингибиция ЦОГ-2 ассоциируется с подавлением синтеза PGI2 [14], который защищает эндотелиальные клетки и становится избыточно регулируемым при стрессе, следовательно, ЦОГ-2 оказывает протективный эффект на сосудистую систему. Недавние исследования показали, что ЦОГ-2 ...












