Акушерство и Гинекология №7 / 2020
Лечение склерозирующего лихена наружных половых органов у женщин: от стандартов к инновациям
ФГБУ «НМИЦ АГП им. академика В.И. Кулакова» Минздрава России, Москва, Россия;
ФГАО ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет), Москва, Россия
Cклерозирующий лихен является одним из наиболее распространенных заболеваний наружных половых органов у женщин. Ограничивающим фактором достижения успеха в лечении склерозирующего лихена вульвы является отсутствие единого мнения об этиопатогенезе заболевания и, соответственно, таргетных методов лечения. В настоящее время терапией первой линией являются локальные глюкокортикостероиды и ингибиторы кальциневрина. Несмотря на разнообразие лекарственных препаратов для лечения склерозирующего лихена вульвы, все чаще встречаются случаи резистентности и развития побочных эффектов на традиционную терапию, а учитывая молодой возраст пациенток, становится актуальным поиск новых технологий в лечении склерозирующего лихена вульвы. В статье проведен обзор методов лечения заболевания согласно международным протоколам и российским рекомендациям. Кроме того, описаны малоинвазивные способы воздействия на очаги склерозирующего лихена, которые активно используются в настоящее время и имеют большой лечебный потенциал: HIFU-воздействие (высокочастотный сфокусированный ультразвук), фототермическая реконструкция тканей вульвы (углекислотный, эрбиевый и неодимовый лазеры), PRP-терапия (плазма, обогащенная тромбоцитами) и введение аутологичных стволовых клеток.
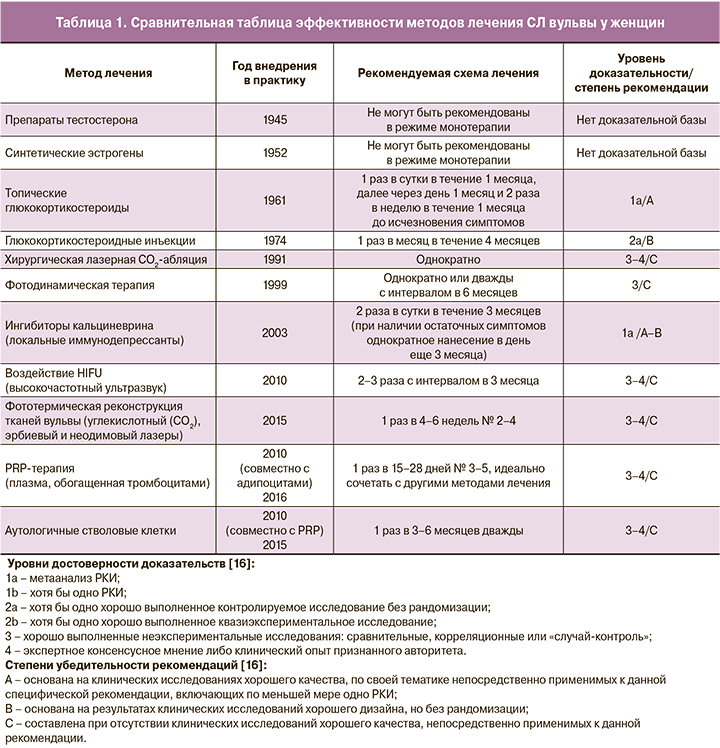
Склерозирующий лихен (СЛ) занимает центральное место в структуре заболеваний вульвы, распространенность достигает 62,8% (в отделениях, специализирующихся по заболеваниям вульвы). СЛ – доброкачественное заболевание с периодами обострений и ремиссий, имеет преимущественно генитальное распространение и характеризуется воспалительной очаговой дистрофией кожи и слизистых оболочек, вплоть до их атрофии [1].
Согласно современным представлениям, СЛ следует рассматривать как хроническое аутоиммунное заболевание, ассоциированное с образованием аутоантител к белку внеклеточного матрикса 1 (ECM1), который расположен на стыке эпидермо-дермального слоя [2, 3]. Однако выделяют и другие факторы, способствующие проявлению заболевания: гормональные [4, 5], вирусно-инфекционные [6–9], механические, микроциркуляторные [10–12] и генетические [13, 14]. Как любое аутоиммунное заболевание, СЛ чаще встречается среди женского населения по сравнению с мужским (10:6) [15] и требует длительного комплексного лечения. Цели лечения – уменьшить зуд, жжение и болевой синдром, улучшить трофику и увлажненность тканей, стимулировать неоколлагенез. На втором этапе следует уделить внимание профилактике рецидивов заболевания и гармонизации психологического статуса пациентки. Необходимо отметить, что в отношении пациенток со СЛ вульвы довольно значимым становится «фемининный фактор», включающий страх потери женственности в связи с изменением архитектоники наружных половых органов, снижением женской сексуальной функции, вплоть до отсутствия половой жизни.
Ограничивающим фактором достижения успеха в лечении СЛ вульвы является отсутствие единого мнения об этиопатогенезе заболевания и, соответственно, таргетных методах лечения. Важными критериями при выборе метода лечения являются возраст пациентки, длительность заболевания, локализация поражений, наличие осложнений, таких как сужение/сращение вульварного кольца, затрудненное мочеиспускание. В настоящее время для лечения СЛ вульвы предложены различные терапевтические стратегии (табл. 1).
Глюкокортикостероиды
Глюкокортикостероиды являются препаратами первой линии в лечении СЛ. Предпочтительнее выбирать лекарственное средство в форме мази, чем крема, вследствие лучшего проникновения в глубокие слои кожи и более продолжительного действия. Доза наносимого на всю площадь вульвы локального кортикостероида соответствует 1/3 указательного пальца, что суммарно составляет не более 10 мг в месяц. По данным рандомизированных клинических исследований (РКИ), 0,05% мазь клобетазола пропионата и 0,1% мазь мометазона фуроата показали одинаковую высокую эффективность в купировании симптомов СЛ вульвы при трехмесячной схеме лечения: 1 раз в день в 1-й месяц, через день в течение 2-го месяца и 2 раза в неделю в течение 3-го месяца. В тяжелых случаях 0,05% мазь клобетазола пропионата может применяться 2 раза в день в течение 1 месяца с последующим снижением частоты нанесения препарата [10, 17–19].
В ретроспективном исследовании по оценке эффективности глюкокортикостероидных инъекций (ГКСИ), по сравнению с монотерапией 0,05% мазью клобетазола пропионата, ГКСИ оказались эффективнее в 2,4 раза [20]. Средняя продолжительность курса включает 1 инъекцию в месяц в течение 4 месяцев [21]. Однако в 35,2% случаев между курсами ГКСИ возникает необходимость нанесения локальных кортикостероидов.
 В России из зарегистрированных лекарственных средств для лечения СЛ вульвы наиболее часто применяются сильные и сверхсильные глюкокортикостероиды: клобетазола пропионат, мометазона фуроат, бетаметазон.
В России из зарегистрированных лекарственных средств для лечения СЛ вульвы наиболее часто применяются сильные и сверхсильные глюкокортикостероиды: клобетазола пропионат, мометазона фуроат, бетаметазон.
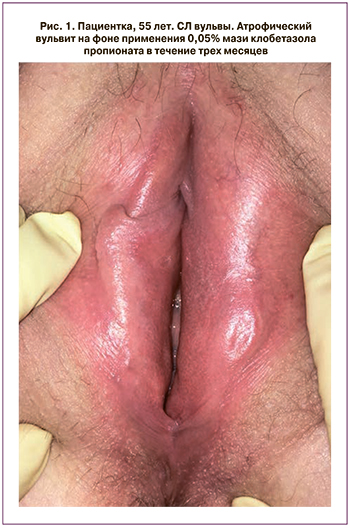
Следует отметить, что частое и продолжительное применение локальных кортикостероидов может приводить к истончению кожи, реакциям рикошета, рубцеванию тканей, реактивации грибковой и папилломавирусной инфекций [22]. Кроме того, локальные кортикостероиды нельзя наносить на слизистые оболочки из-за повышенного риска их атрофии (рис. 1).
Ингибиторы кальциневрина
К препаратам терапии СЛ наружных половых органов второй линии с уровнем доказательности 1а/А–В относятся ингибиторы кальциневрина – топические иммунодепрессанты с противовоспалительным действием (такролимус, пимекролимус). Они применяются 2 раза в сутки в течение 3 месяцев, при необходимости курс может быть продл...












