Акушерство и Гинекология №1 / 2017
«Нетипичный» HELLP-синдром или атипичный гемолитико-уремический синдром?
ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава России, Москва
Актуальность. Несмотря на то что материнская смертность от HELLP-синдрома за последние десятилетия значительно снизилась, она остается достаточно высокой, и в настоящее время варьирует от 0 до 24%, а перинатальная смертность очень высока и составляет 8–60%. Очень часто течение HELLP-синдрома бывает стертым и не проявляется классической триадой симптомов. В таком случае всегда перед клиницистами встает вопрос о правомерности данного диагноза. Наибольшую трудность представляет собой дифференциальный диагноз между HELLP-синдромом и атипичным гемолитико-уремическим синдромом (аГУС) из-за очень похожих клинико-лабораторных проявлений, а также из-за отсутствия четких клинико-лабораторных маркеров, подтверждающих или исключающих данные синдромы. В статье описано наблюдение течения HELLP-синдрома или аГУС, вызвавшего значительные трудности в дифференциальной диагностике.
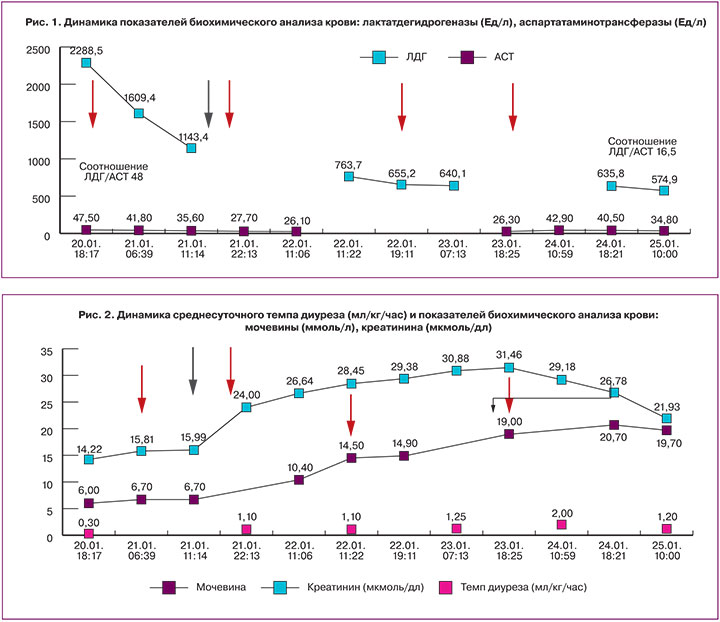
Описание клинического наблюдения. Пациентка О., 33 года, поступила в ФГБУ НЦАГиП им. В.И. Кулакова 19.01.2016. Предыдущие 2 беременности протекали без особенностей и закончились благоприятно, данная беременность – третья. Во II триместре отмечались эпизоды повышения артериального давления (АД), принимала терапию. С 36 недели появились отеки кистей рук. Общая прибавка в весе составила 24 кг. 20 января родилась живая доношенная девочка, оценена по шкале Апгар на 7/8 баллов. Общая кровопотеря 650 мл. В раннем послеродовом периоде развились гипотония и тахипноэ, по мочевому катетеру – моча цвета «мясных помоев», в анализах: лейкоциты 18,28×109/л; гемоглобин 70 г/л; эритроциты 2,24×1012/л; тромбоциты 62×109/л, переведена в реанимацию, начата интенсивная терапия. В первые сутки была олигоанурия, проводился сеанс гемодиафильтрации, в последующем темп диуреза оставался адекватным. Также было проведено 3 сеанса плазмообмена и один сеанс плазмафереза. Несмотря на положительную динамику уровня тромбоцитов, лактатдегидрогеназы (ЛДГ) и аспартатаминотрансферазы (АСТ), продолжался рост креатинина и мочевины на фоне адекватного темпа диуреза. Данный факт позволил усомниться в диагнозе HELLP-синдром и задуматься над диагнозом аГУС, однако после четвертого сеанса плазмафереза началась тенденция к нормализации показателей креатинина и мочевины и через неделю уровни этих показателей составляли соответственно 158,3 мкмоль/л и 6,9 ммоль/л.
Заключение. Представлен обзор литературы по имитаторам HELLP-синдрома и вариант дифференциального диагноза в случае обнаружения у беременной тромбоцитопении.
HELLP-синдром остается одним из самых тяжелых осложнений беременности, сопровождающимся поражением печени и других органов. В 1982 году L. Weinstein впервые «отделил» понятие HELLP от преэклампсии [1]. Мировое медицинское сообщество в последующие 34 года далеко продвинулось в изучении HELLP-синдрома. Была разработана целая серия протоколов по диагностике и лечению этого грозного осложнения преэклампсии, появилось несколько теорий и гипотез патогенеза. Но несмотря на то что материнская смертность от HELLP-синдрома за последние десятилетия значительно снизилась, она остается достаточно высокой и в настоящее время варьирует от 0 до 24%, а перинатальная смертность очень высока и составляет 8–60% [2]. При «стертых» (или «невыраженных») клинико-лабораторных проявлениях возникают значительные трудности в диагностике и дифференциальной диагностике с другими заболеваниями, что может коренным образом повлиять на исход.
Аббревиатура «HELLP» описывает характерную клиническую картину, имеющуюся у пациенток с данным синдромом: H – Haemolysis – гемолиз, EL – Elevated Liver enzymes – повышение уровня ферментов печени, LP – Low platelet – низкий уровень тромбоцитов. Однако есть данные о том, что акушеры-гинекологи и реаниматологи в половине случаев имеют дело не с полным HELLP-синдромом, а с частичным, когда имеется лишь один или два компонента, при этом материнские и неонатальные исходы в обоих вариантах течения заболевания практически одинаковые [3]. Для постановки диагноза наличие тромбоцитопении обязательно. Таким образом, в некоторых случаях HELLP-синдром лабораторно может проявиться лишь тромбоцитопенией, что делает дифференциальную диагностику очень сложной, в очередной раз свидетельствует о необходимости и целесообразности междисциплинарного подхода к акушерским пациентам.
HELLP-синдром диагностируется в 0,5–0,9% случаев, в 10–20% осложняет течение тяжелой преэклампсии. Однако, по наблюдениям некоторых авторов, сам по себе HELLP-синдром сочетается с преэклампсией только в 70–80% случаев [4], что ставит под вопрос гипотезу о едином патогенезе этих осложнений беременности, либо это были случаи не HELLP-синдрома, а имитирующих его заболеваний, о которых мы поговорим ниже. В 70% случаев HELLP-синдром развивается до родов с наибольшей частотой между 27-й и 37-й неделями, однако в 10% случаев может развиться до 27-й недели беременности и также в 10% – после 37-й. Соответственно, в 30% наблюдений HELLP-синдром проявляется после родов (в течение 48, реже 72 часов после родов), и в этих случаях вероятность неблагоприятного исхода значительно выше, чаще наблюдаются повреждение почек и отек легких по сравнению с дородовым HELLP-синдромом [5].
Возраст пациенток с HELLP-синдромом больше, чем пациенток с преэклампсией. HELLP-синдром развивается в течение 48 часов после появления протеинурии и гипертензии (в 10–20% случаев отсутствует). Начало, как правило, внезапное. Также факторами риска являются повторные беременности, большая прибавка веса и отеки, которые встречаются у половины пациенток с HELLP-синдромом [2].
Учитывая, что обязательным критерием постановки диагноза «HELLP-синдром» является наличие тромбоцитопении, на наш взгляд наиболее рационально использовать классификацию «Mississippi». I класс: количество тромбоцитов <50×109/л; II класс: количество тромбоцитов <100×109/л; в обоих классах – гемолиз (ЛДГ >600 Ед/л) и повышение уровня АСТ (≥70 Ед/л); III класс: количество тромбоцитов <150×109/л (ЛДГ >600 Ед/л, АСТ ≥40 Ед/л). Авторами, предложившими эту классификацию, выявлены увеличение частоты эклампсии, болей в эпигастрии, тошноты и рвоты, интенсивности протеинурии, частоты материнской заболеваемости и младенческой смертности от III класса к I классу [6].
Наиболее характерными клиническими проявлениями HELLP-синдрома являются боль в правом верхнем квадранте живота, боль в эпигастрии, тошнота и рвота. В 30–60% отмечается головная боль, а 10% отмечают у себя нарушение зрения. Также беременные часто отмечают дискомфорт до появления вышеописанной симптоматики [2].
Далее мы описываем случай развития у пациентки тромбоцитопении в раннем послеродовом периоде и попробуем разобраться в дифференциальном диагнозе по этому синдрому.
Описание клинического наблюдения
Пациентка О., 33 года, поступила в ФГБУ НЦАГиП им. В.И. Кулакова 19.01.2016.
Перенесенные заболевания: ветряная оспа, краснуха, ОРВИ, миопия слабой степени, хронический гепатит С, минимальная вирусная активность с 1998 г. Гинекологические заболевания: эрозия шейки матки в 2006 г. Предыдущие беременности: в 2003 г. – роды своевременные, физиологические – живой мальчик, 4150 г, 55 см; в 2012 г. – роды своевременные, физиологические – живой мальчик, 4200 г, 55 см; в 2015 г. – третья самопроизвольная беременность – данная.
I триместр настоящей беременности протекал без особенностей, пренатальный скрининг...












