Урология №6 / 2013
Особенности дренирования чашечно-лоханочной системы после лапароскопической пиелопластики у детей
Отделение урологии (зав. – канд. мед. наук И.М. Каганцов) ГУ «Республиканская детская больница» г. Сыктывкара (главврач – И.Г. Кустышев)
Целью исследования было улучшить результаты лечения детей с врожденным гидронефрозом за счет снижения инвазивности оперативного доступа и оптимизации метода деривации мочи в послеоперационном периоде. С февраля 2008 по февраль 2012 г. выполнено 30 лапароскопических пиелопластик (мальчиков – 16, девочек – 14; возраст детей – от 2 мес до 14 лет, масса тела – от 5500 г). Пиелопластика осуществлялась трансабдоминально по методике Hynes–Anderson. В 13 наблюдениях установлены мочеточниковые стенты, в 8 – пиелостома, в 2 оставлена нефростома, наложенная ранее; семерым выполнена нефростомия по предложенной методике. Среднее время операций составило 110 (80–240) мин. Результаты прослежены в сроки от 3 до 53 мес. У 1 ребенка на 2-е сутки произошло выпадение пиелостомы с развитием пиелонефрита, еще у 1 отмечено формирование уриномы. У обоих детей анастомоз оказался состоятельным, и необходимости в повторной пиелопластике не возникло. У 1 ребенка возникла стойкая стриктура анастомоза, что потребовало повторной пиелопластики. Контрольные обследования предусматривали выполнение УЗИ и внутривенной урографии. На настоящий момент жалобы отсутствуют со стороны всех детей, обострений инфекции мочевой системы не зарегистрировано. Таким образом, лапароскопическая пиелопластика является эффективной методикой вне зависимости от возраста детей, однако необходимо дальнейшее совершенствование методов дренирования чашечно-лоханочной системы в послеоперационном периоде.
Введение. С момента первого описания лапароскопической пиелопластики у детей прошло уже более 15 лет [1]. За это время методика зарекомендовала себя как безопасная и эффективная альтернатива традиционным операциям [2]. Эффективность (как в морфологическом, так и в функциональном плане) лапароскопического доступа при гидронефрозе составляет 95–98%, что соответствует результатам использования стандартных методик [3, 4]. Мощная доказательная база, накопленная за этот период, позволяет с уверенностью говорить, что данная операция на сегодняшний день не является экспериментальной и принята за «золотой» стандарт лечения врожденного гидронефроза у детей во многих мировых центрах [5].
Однако, несмотря на значительный накопленный опыт и широкое распространение лапароскопических методик, в педиатрической практике остаются дискутабельными вопросы дренирования чашечно-лоханочной системы (ЧЛС) в послеоперационном периоде. Так, в большинстве работ в качестве варианта деривации мочи после операции применяется мочеточниковый стент, однако приходится сталкиваться с ситуациями, особенно пациентам младшей возрастной группы, когда проведение стента в мочевой пузырь ввиду небольшого диаметра мочеточника сопряжено со значительными трудностями.
Целью настоящей работы стало представление собственного опыта применения различных методов деривации мочи после лапароскопической пиелопластики у детей.
 Материалы и методы. С февраля 2008 по февраль 2012 г. было выполнено 57 пиелопластик с использованием лапароскопического доступа. Среди детей двадцати двум выполнена лапароскопически ассистированная пиелопластика, и они не были включены в данное исследование. У 4 детей обнаружены добавочные нижнеполярные сосуды, пересекающие неизмененный по диаметру пиелоуретеральный сегмент, в связи с чем им была проведена транспозиция сосудов и они также были исключены из группы наблюдения. Одному ребенку выполнена конверсия в связи с трудностями заведения мочеточникового стента. Полностью лапароскопически пиелопластика выполнена 30 детям.
Материалы и методы. С февраля 2008 по февраль 2012 г. было выполнено 57 пиелопластик с использованием лапароскопического доступа. Среди детей двадцати двум выполнена лапароскопически ассистированная пиелопластика, и они не были включены в данное исследование. У 4 детей обнаружены добавочные нижнеполярные сосуды, пересекающие неизмененный по диаметру пиелоуретеральный сегмент, в связи с чем им была проведена транспозиция сосудов и они также были исключены из группы наблюдения. Одному ребенку выполнена конверсия в связи с трудностями заведения мочеточникового стента. Полностью лапароскопически пиелопластика выполнена 30 детям.
Мальчиков было 16 (53%), девочек – 14 (47%). Средний возраст пациентов составил 61 мес (от 2 мес до 14 лет). В возрасте до года прооперированы 9 (30%) детей, при этом минимальная масса тела ребенка составила 5500 г. В 8 (26,7%) наблюдениях пиелопластика выполнена справа, в 22 (73,3%) – слева. Четвертая степень гидронефроза по классификации Ассоциации фетальной урологии (Society of Fetal Urology – SFU) диагностирована у 10 (33,3%) пациентов, III – у 19 (63,3%), II – у 1 (3,4%) ребенка.
Диагноз ставили на основании данных УЗИ с диуретической нагрузкой, внутривенной урографии и в некоторых случаях – компьютерной томографии.
Показаниями к операции служили снижение экскреторной функции пораженной почки, рецидивирующие боли, повторяющиеся эпизоды обострений пиелонефрита, значительная дилатация ЧЛС (IV степень по SFU) или ее нарастание в динамике.
Операции проводили трансабдоминальным доступом с использованием трех портов. В 4 (13%) наблюдениях потребовалась установка дополнительного, четвертого, порта в соответствующее подреберье для ретракции печени или раздутых петель кишечника.
В 21 (70%) наблюдении пиелоуретеральный сегмент визуализировался только после мобилизации ободочной кишки по линии Toldt и ее смещения медиальнее, у 9 (30%) детей доступ осуществлен трансмезентериально.
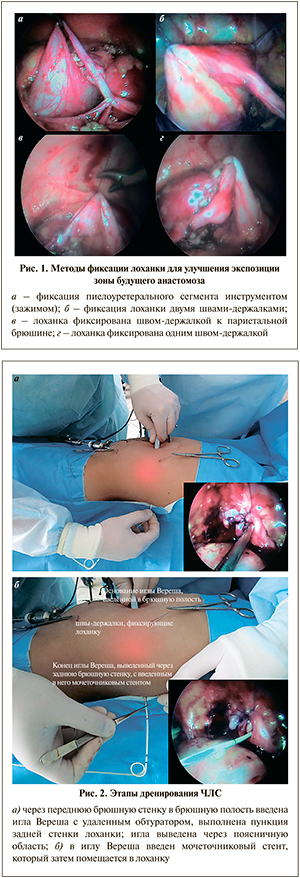
Анастомоз формировали по стандартной методике Hynes–Anderson, используя два непрерывных шва Vicryl или PDS 5/0 или 6/0 в зависимости от возраста оперируемого ребенка. Для удобства экспозиции зоны будущего анастомоза лоханку фиксировали сквозными швами-держалками через переднюю брюшную стенку (рис. 1).
После формирования задней губы анастомоза осуществляли дренирование ЧЛС. У 13 (43,3%) детей использовали мочеточниковые стенты 5–6 Ch, при этом 2 (6,7%) выполнена ретроградная установка стента непосредственно перед операцией. Ранее наложенные нефростомические дренажи были оставлены у 2 (6,7%) детей, в 8 (26,7%) наблюдениях установлены пиелостомы (дренаж помещали через отдельное о...












