Фарматека №10 / 2022
Острый бронхит: чем лечить и чем не лечить?
Российская медицинская академия непрерывного профессионального образования, Москва, Россия
Ведение больных острым бронхитом (ОБ) и сегодня представляет значительные трудности. Основные проблемы лежат в области дифференциальной диагностики, выбора рациональной медикаментозной терапии. Избыточность антибактериальной терапии по-прежнему ассоциируется с диагнозом ОБ, а многообразие средств для лечения кашля создает затруднения в выборе противокашлевых и мукоактивных препаратов. Непременной диагностической составляющей у пациентов с подозрением на ОБ является исключение более серьезных причин кашля, таких как бронхиальная астма, обострение хронической обструктивной болезни легких, сердечная недостаточность или пневмония. Исключение внебольничной пневмонии представляется наиболее важным этапом, для этого могут быть полезны различные инструменты, включая оценку симптомов и физических данных, лучевые методы диагностики, лабораторные биомаркеры (такие, как С-реактивный белок, прокальцитонин). По меньшей мере 90% случаев ОБ вызваны вирусной инфекцией. Это означает, что абсолютное большинство пациентов не нуждаются в назначении антибактериальных препаратов. Облегчение кашля представляется наиболее важным направлением терапии пациентов с ОБ. Течение ОБ чаще сопровождается продуктивным кашлем, поэтому главная задача связана с рациональным выбором средства, позволяющего управлять кашлем через изменение объема и свойств бронхиального секрета. В реальной клинической практике фитопрепараты удерживают нишу наиболее часто назначаемых при острых респираторных вирусных инфекциях и применяются с одинаковой частотой при всех видах кашля у взрослых и детей. Одним из активно применяемых препаратов на основе лекарственных растений с доказанной эффективностью является Бронхипрет®, обладающий отхаркивающим, противовоспалительным, секретолитическим и бронхолитическим действиями.
Введение
Кашель является распространенным симптомом многих острых и хронических заболеваний. Его разнообразные, порой весьма серьезные последствия заставляют многих пациентов обращаться к врачам и длительно принимать множество лекарственных препаратов [1]. Острый кашель обычно возникает в результате инфекции (инфекции верхних или нижних дыхательных путей) или воздействия аэрополлютантов и/или аллергенов окружающей среды. Большинство людей испытывают эпизоды кашля по меньшей мере 1 раз в год, его частота может быть связана с такими факторами, как пол и чувствительность к аллергенам [2, 3].
Острый бронхит (ОБ) – остро или подостро возникающее заболевание, диагностируемое у лиц, не страдающих хроническими бронхолегочными болезнями, ведущим клиническим признаком которого является кашель (продуктивный или непродуктивный), продолжающийся не более 2–3 недель и, как правило, сопровождающийся общими симптомами инфекции верхних дыхательных путей, а также другими симптомами инфекции нижних дыхательных путей, не находящими альтернативного объяснения (например, риносинусит или бронхиальная астма) [4, 5].
Ведение больных ОБ и сегодня представляет значительные трудности. Основные «слепые пятна» находятся в области дифференциальной диагностики и выбора рациональной медикаментозной терапии. Избыточность антибактериальной терапии по-прежнему ассоциируется с диагнозом ОБ, а многообразие средств для лечения кашля создает затруднения в выборе противокашлевых и мукоактивных препаратов.
Клинические особенности ОБ
ОБ преимущественно вызывается вирусной инфекцией [6]. Наиболее часто идентифицируемыми вирусами являются риновирус, энтеровирус, вирусы гриппа А и В, парагриппа, коронавирус, метапневмовирус человека и респираторно-синцитиальный вирус [7]. Бактерии в исследуемых респираторных образцах обнаруживаются не более чем в 1–10% случаев ОБ.
«Атипичные» бактерии (Mycoplasma pneumoniae, Chlamydophila pneumoniae и др.), а также Bordetella pertussis являются редкими причинами. Так, согласно результатам крупного эпидемиологического исследования взрослых больных с острым кашлем, беспокоящим их более 5 дней, в репрезентативных образцах мокроты культуру M. pneumoniae удалось выделить менее чем в 1% случаев, а культура C. pneumoniae не была обнаружена ни разу [8–10].
В дебюте ОБ его симптомы могут быть неотличимы от проявлений обычной «простуды», т.е. от нетяжелой инфекции верхних дыхательных путей (рис. 1). По мере же развития заболевания кашель усиливается, а другие симптомы ОБ включают выделение мокроты, одышку, заложенность носа, головную боль и непродолжительную лихорадку. Пациенты могут испытывать боль в грудной клетке при кашле. Выделение мокроты, даже гнойной, – обычное явление и не коррелирует с бактериальной инфекцией [11–13]. Продолжительность острого кашля, связанного с ОБ, как правило, составляет от 2 до 3 недель [14].
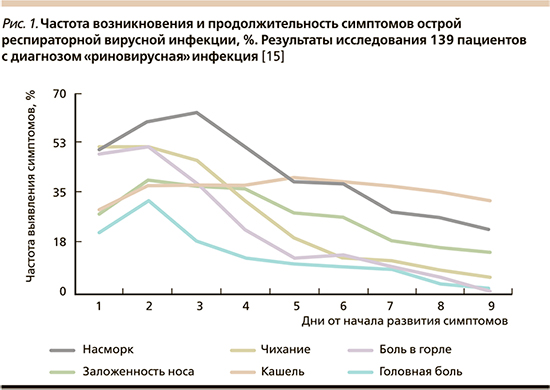
Непременной диагностической составляющей для пациентов с подозрением на ОБ является исключение более серьезных причин кашля, таких как бронхиальная астма, обострение хронической обструктивной болезни легких, сердечная недостаточность или пневмония. Заболевания, которые клинически в наибольшей степени напоминают ОБ, – это инфекции верхних дыхательных путей и пневмония. ОБ и обычная простуда являются самоограничивающимися заболеваниями, не требующими лечения антибактериальными препаратами. Напротив, стандартной терапией пневмонии являются антибиотики.
В настоящее время известны отдельные биомаркеры, помогающие в выявлении пациентов, которым антибиотики могут принести клиническую пользу. Исследования с использованием уровня С-реактивного белка (СРБ) для определения показания к назначению антибиотиков пациентам с инфекциями дыхательных путей убедительны лишь до определенной степени, хотя высокий уровень СРБ и связан с повышенной вероятностью пневмонии [16, 17]. Основываясь на результатах цитируемых исследований, было разработано своего рода клиническое правило: у пациентов с уровнем СРБ менее 50 мкг/мл и отсутствием одышки и/или ежедневной лихорадки диагноз пневмонии можно исключить [18]. Позднее последовало и предложение использовать актуальную концентрацию СРБ в плазме крови в качестве своеобразного индикатора, обосновывающего или, напротив, не обосновывающего назначения антибактериальной терапии (рис. 2). Основные положения этого алгоритма следующие: при СРБ <20 мг/л пневмония маловероятна и антибактериальная терапия обычно не показана; при СРБ 20–100 мг/л рекомендуется осторожный выжидательный подход, антибиотик назначается только при ухудшении клинического состояния и наличии сопутствующих факторов риска (к ним относятся возраст <3 месяцев или >75 лет, сопутствующие заболев...












