Акушерство и Гинекология №8 / 2015
Современные представления о патогенезе поражения почек при преэклампсии
1ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава России, Москва 2Кафедра нефрологии и гемодиализа ИПО Первый МГМУ им. И.М. Сеченова, Москва, Россия
Поражение почек при преэклампсии (ПЭ) остается актуальной проблемой в современном акушерстве и нефрологии, что обусловлено ее высокой распространенностью (2–14% всех беременностей) и непредсказуемостью исхода. Патогенез поражения почек при ПЭ практически не изучен, как и баланс про- и антиангиогенных факторов, которые рассматриваются сегодня как один из основных патогенетических механизмов ПЭ. В статье представлены современные данные о патогенезе почечного поражения при преэклампсии, влияние дисбаланса системы sFlt-1/VEGF на клинические проявления нефропатии при ПЭ.
В последние годы в нефрологии неуклонно возрастает интерес к изучению преэклампсии (ПЭ), которую можно считать самой частой причиной гломерулярного поражения почек [1, 2]. Ежегодно в мире регистрируется более 8 млн случаев ПЭ, которая является основной причиной материнской и перинатальной смертности, унося жизни 60 тысяч молодых женщин ежегодно [3].
В настоящее время широко обсуждается роль дисбаланса проангиогенных и антиангиогенных факторов в качестве важного механизма развития артериальной гипертензии (АГ) и протеинурии у пациенток с ПЭ. Установлено, что в момент ПЭ наблюдается дефицит васкуло-эндотелиального фактора роста (VEGF), вызванный циркулирующими рецепторами к VEGF, идентифицированными как растворимые fms-подобные тирозинкиназы-1 – sFlt-1, которые ишемизированная плацента начинает синтезировать за 5–6 недель до клинической манифестации ПЭ. Эти факторы ингибируют как VEGF, так и плацентарный фактор роста – PlGF, обеспечивающие нормальное развитие и функцию плаценты, и, циркулируя в кровотоке матери, могут вносить свой вклад в развитие системной эндотелиальной дисфункции, лежащей в основе всех клинических проявлений ПЭ [4, 5].
Нефрологические проявления ПЭ
Основными нефрологическими проявлениями ПЭ являются АГ, ПУ и/или нарушение функции почек. Поскольку отеки возникают у 60% женщин с физиологически протекающей беременностью, сами по себе отеки перестали рассматриваться как признак ПЭ.
В 2000 году рабочая группа национальной программы изучения АГ (NHBPER) подтвердила, что критериями АГ беременных считается повышение АД свыше 140/90 мм рт. ст., измеренное два и более раз в течение 4–6 часов, особенно у женщин после 20 нед. гестации с предшествующим нормальным АД. Было также высказано мнение, что увеличение систолического АД на 30, а диастолического АД на 15 мм рт. ст. от исходного даже в случае АД менее 140/90 мм рт. ст. обязывает наблюдать женщину для исключения развития ПЭ.
ПУ может предшествовать гипертензии, но обычно развивается одновременно или следом за ней. Важнейшим диагностическим критерием ПЭ считается уровень ПУ от 0,3 г/сут и более. ПУ отличается быстрым (иногда почасовым) нарастанием. Вследствие этого гипопротеинемия (у беременных альбумин в крови менее 25 г/л) и нефротические отеки могут отсутствовать в первые дни развития ПЭ [6]. ПЭ считается ведущей причиной развития нефротического синдрома (НС) во время беременности [7], хотя этот факт практически не известен нефрологам. Однако он был подтвержден еще в 1977 г. К.А. Fisher и соавт., выполнявшими биопсию почки беременным женщинам с ПЭ в связи с развитием НС и в 67% случаев обнаружившими в биоптатах лишь ее гистологические признаки [8]. В целом НС является довольно редким осложнением беременности, частота которого не превышает 0,0025% [9], однако до настоящего времени отсутствуют исследования, сравнивающие частоту НС в зависимости от сроков развития ПЭ.
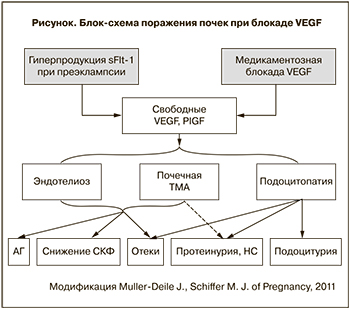 В последние годы обсуждается роль повреждения подоцитов – эпителиальных клеток почечных клубочков, ответственных за гломерулярную проницаемость – в генезе массивной ПУ, в том числе и при развитии ПЭ [10, 11]. При изучении подоцинурии как маркера подоцитопатии отмечена высокая специфичность и чувствительность показателя. По данным V.D. Garovic и соавт. подоцинурия выявлена у 15 из 15 женщин с ПЭ, отсутствовала – у 16 из 16 женщин с неосложненной беременностью, а также – у 7 женщин с другими причинами АГ, ПУ или почечными заболеваниями. Помимо подоцина показателями подоцитопатии могут служить и другие подоцитарные белки: нефрин, подокаликсин, синаптоподин. Однако именно подоцин обладает максимальной специфичностью и чувствительностью и справедливо претендует на место раннего предиктора ПЭ [12].
В последние годы обсуждается роль повреждения подоцитов – эпителиальных клеток почечных клубочков, ответственных за гломерулярную проницаемость – в генезе массивной ПУ, в том числе и при развитии ПЭ [10, 11]. При изучении подоцинурии как маркера подоцитопатии отмечена высокая специфичность и чувствительность показателя. По данным V.D. Garovic и соавт. подоцинурия выявлена у 15 из 15 женщин с ПЭ, отсутствовала – у 16 из 16 женщин с неосложненной беременностью, а также – у 7 женщин с другими причинами АГ, ПУ или почечными заболеваниями. Помимо подоцина показателями подоцитопатии могут служить и другие подоцитарные белки: нефрин, подокаликсин, синаптоподин. Однако именно подоцин обладает максимальной специфичностью и чувствительностью и справедливо претендует на место раннего предиктора ПЭ [12].
При физиологической беременности скорость клубочковой фильтрации (СКФ) увеличивается на 40–60% в течение первого триместра, достигая 140–170 мл/мин [13], в результате чего в сыворотке крови снижается концентрация креатинина, мочевой кислоты, мочевины. При развитии ПЭ СКФ снижается на 30–40% по сравнению с нормальной беременностью, однако уровень сывороточного креатинина практически всегда соответствует референсным значениям небеременных женщин и редко превышает 90–100 мкмоль/л [14], что, в свою очередь, приводит к недооценке почечного повреждения. В связи с этим «золотым стандартом» определения функции почек во время беременности считается определение СКФ методом Реберга–Тареева. Расчетные формулы не приемлемы для применения у беременных, так как, например, СКФ, рассчитанная по формуле MDRD, существенно занижает значения, а формула Кокрофта—Голта, напротив, завышает их [15, 16].
Другим характерным признаком снижения почечной функции при ПЭ является прогрессирующее повышение сывороточного уровня мочевой кислоты – более 500 мкмоль/л. Гиперурикемия часто предшествует протеинурии и обусловлена ухудшением почечной перфузии [17].












