Терапия №5 / 2024
Связь сахарного диабета с болезнями нижних дыхательных путей и легких: научная дискуссия
ФГБОУ ВО «Российский университет медицины» Минздрава России, г. Москва
Аннотация. Сахарный диабет (СД) – до конца не изученное хроническое прогрессирующее метаболическое заболевание со множественными осложнениями в виде синдрома диабетической стопы, ретинопатии, нефропатии. В контексте СД поражениям легочного аппарата уделяется незаслуженно мало внимания, особенно если это приводит к развитию диабетического легкого или влияет на патогенез легочного заболевания, например хронической обструктивной болезни легких или бронхиальной астмы. В настоящем обзоре суммированы представления о роли СД в формировании патологии легочной ткани, особенно в случаях развития у пациентов с диабетом идиопатического легочного фиброза – прогрессирующего заболевания с высокой смертностью пациентов и ограниченными возможностями в терапии.
ВВЕДЕНИЕ
Сахарный диабет (СД) и связанные с ним осложнения (синдром диабетической стопы, ретинопатия, нефропатия) являются глобальной проблемой современного здравоохранения. По прогнозам Всемирной организации здравоохранения и Международной диабетической федерации (International Diabetes Federation, IDF), в 2035 г. число больных СД во всем мире вырастет до 592 млн человек [1, 2].
СД – весьма гетерогенное метаболическое заболевание с гипергликемией вследствие нарушения секреции или действия инсулина. Учитывая это, выделяют следующие этиотипы СД [3]:
- СД 1-го типа (СД 1) – развивается вследствие аутоиммунной дисфункции β-клеток поджелудочной железы с абсолютным дефицитом инсулина;
- СД 2-го типа (СД 2) – развивается вследствие дисфункции β-клеток поджелудочной железы и сформированной резистентности к инсулину, что вызывает прогрессирующее нарушение обмена глюкозы;
- гестационный СД – развивается во II или III триместре беременности при отсутствии диабета до беременности;
- специфические типы СД – обусловлены иными причинами (например, моногенные формы СД, экзокринная недостаточность поджелудочной железы и диабет, индуцированный лекарственными препаратами или химическими веществами).
СД 2, на долю которого приходится до 90% всех случаев диабета в мире, – следствие нарушений регуляции глюкозы из-за сочетания дисфункции β-клеток поджелудочной железы и явлений резистентности к инсулину. Однако пациенты с СД 2 представляют собой очень гетерогенную группу. Большинство из них имеет алиментарное ожирение и гиподинамию, а у пациентов с нормальным весом тела СД 2 формируется годами при отсутствии контроля гликемии и достижении ими старшей возрастной группы [4].
Глобальная проблема больных СД 2 с плохим гликемическим контролем – риски отсроченных осложнений. К ним относят неврологические и макро- и микрососудистые нарушения. Микрососудистые осложнения предполагают развитие нефропатии и ретинопатии, они могут приводить к почечной недостаточности и слепоте. Макрососудистые осложнения сопряжены с развитием ишемической болезни сердца, цереброваскулярных заболеваний, болезней периферических артерий, вплоть до развития синдрома диабетической стопы [4, 5].
Все чаще предметом научных исследований становятся жизнеугрожающие осложнения у пациентов с СД 2, связанные с повреждениями легочного матрикса, например прогрессивное снижение спирометрических показателей и диффузионной способности легких. В этом контексте формирование синдрома диабетического легкого уже не является фантазией и может рассматриваться как особое осложнение с малопонятной этиологией [6].
Подчеркнем, что эта статья отнюдь не первая, в которой сосредоточено внимание на формировании диабетического легкого. В значительной степени она воспроизводит уже имеющиеся данные зарубежных публикаций о реальных и гипотетических механизмах развития интерстициальных легочных повреждений и фиброза, а также о ключевых точках будущих исследований легочного аппарата как важного органа-мишени при СД 2.
ПРЕДПОСЫЛКИ К ФОРМИРОВАНИЮ ЛЕГОЧНОЙ ПАТОЛОГИИ У ПАЦИЕНТОВ С САХАРНЫМ ДИАБЕТОМ
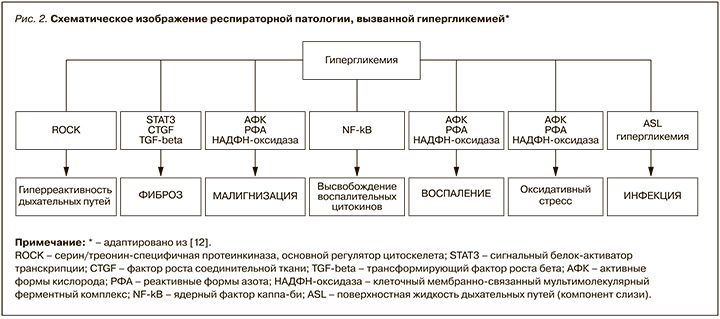
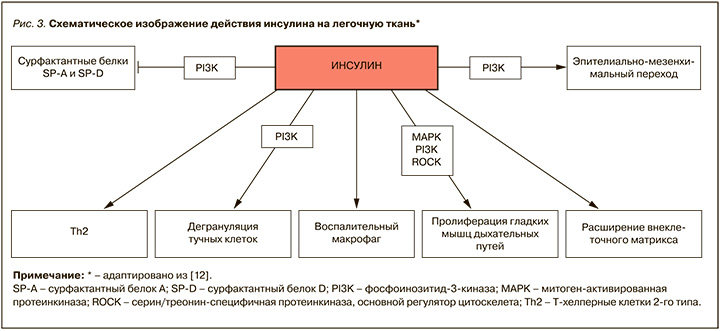
Патофизиология легочных нарушений у пациентов с СД сложна, многофакторна и до конца не изучена (рис. 1). Известные в настоящее время механизмы респираторной дисфункции у пациентов с СД включают гипергликемию (рис. 2), гиперинсулинемию (рис. 3), вегетативную нейропатию, окислительный стресс, микро/макроангиопатию капилляров и легочных артериол, гликозилирование тканевых белков, изменения коллагена и эластина, изменения соединительной ткани, дисфункцию сурфактанта и нарушения функции дыхательных мышц [7–16].
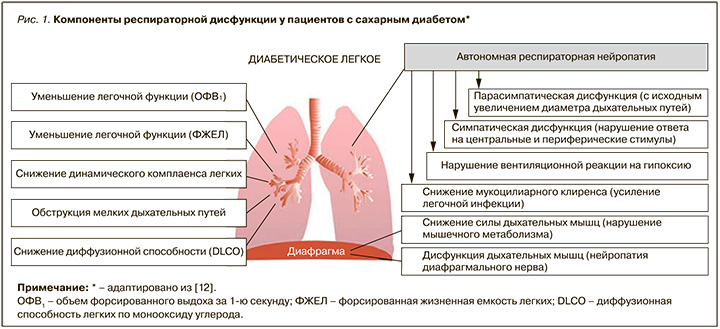
Впервые о снижении эластических свойств легких у пациентов с СД 1 (способности легких изменять объем в зависимости от приложенной силы) сообщили Schuyler M.R. et al. в 1976 г. [17]. В серии лонгитюдных исследований с периодом наблюдения от 3 до 7 лет было установлено ускоренное падение функциональных показателей у пациентов с СД 1 и СД 2 при неадекватном гликемическом контроле. У пациентов с СД 2 уменьшение объема форсированного выдоха за 1-ю секунду (ОФВ1) и форсированной жизненной емкости легких (ФЖЕЛ) происходит в 3 раза быстрее, чем у здоровых некурящих лиц (71 против 30 мл/год; p < 0,001). Такая обструкция более выражена на уровне мелких дыхательных путей [18]. Наряду с уменьшением ОФВ1 обнаружено снижение ФЖЕЛ, динамической податливости легких, а значит, нарушения растяжимости легких [19]. Это снижало у пациентов с СД диффузионную способность легких по монооксиду углерода (DLCO). Изменения DLCO коррелировали с утолщением базальной мембраны капилляров легких, уменьшением в них объема крови и микроангиопатией [20–...












